Áp xe gan là sự tụ mủ khu trú trong gan tạo thành một ổ đơn độc hoặc nhiều ổ mủ rải rác. Trên lâm sàng, người ta phân biệt hai loại dựa theo nguyên nhân là áp xe gan do amíp và áp xe gan do vi trùng.
ÁP XE GAN ĐO AMÍP
DỊCH TỂ HỌC
Áp xe gan do amíp thường gặp ở các nước đang phát triển, đặc biệt là ở các quốc gia vùng nhiệt đới (10%-25%) nhưng ít gặp ở các nước phát triển (l%-5% trong tổng số các bệnh nhiễm trùng ở Hoa Kỳ năm 1995). Theo thống kê của WHO (1985), châu Phi là noi có tỷ lệ áp xe gan amíp cao nhất (43,6%). Ở Việt Nam, tại Bệnh viện Chợ Ray (TP Hồ Chí Minh) có 62 ca (năm 1990) và 103 ca (1995-1997) được nhập viện. Tại Bệnh viện Việt Đức (Hà Nội) đã điều trị cho 762 ca từ 1960 đến 1976 và 206 ca từ 1989 đến 1991.
Áp xe gan do amíp thường gặp ở người bị lỵ đã khỏi hoặc ly mạn tính, ít khi xảy ra trong giai đoạn lỵ cấp tính. Nam mắc bệnh nhiều hơn nữ gấp 2-3 lần. Tuổi thường gặp là 30 - 50 tuổi.
TÁC NHÂN GÂY BỆNH
Áp xe gan do amíp trước đây được gọi là áp xe vùng nhiệt đới, do Karfulis mô tả lần đầu tiên vào năm 1887. Đến 1902, Roger đã chúng minh có sự hiện diện của amíp tại vách của ổ áp xe gan.
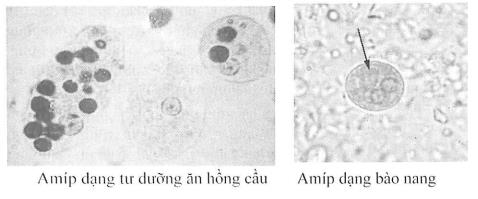
Amíp là động vật nguyên sinh thuộc lớp trùng chân giả (Rhizopoda), có loại sống ký sinh không gây bệnh (Entamoeba coll, E.hartmano), còn loại amíp ký sinh gây bệnh là Entamoeba histolytica. Ở thể tự dưỡng (trophozoite) cũng có hai dạng là dạng không gây bệnh (minuta) có trong phân người “lành mang trùng" và dạng gây bệnh ăn hồng cầu (histolytica) có trong phân bệnh nhân bị lỵ. Thể bào nang (cyst) sống cộng sinh ở ruột và là nguồn lây truyền bệnh.
CƠ CHẾ BỆNH SINH
Trong điều kiện bình thường, amíp sống cộng sinh ở trong ruột, chủ yếu ở vùng manh tràng. Khi sức đề kháng cơ thể suy giảm và thành ruột bị tổn thương, men của amíp tiết ra có thể gây ra các ổ loét ở niêm mạc đại tràng, tạo thành các ổ áp xe nhỏ ở đại tràng, rồi xâm nhập qua thành ruột, đi theo tĩnh mạch mạc treo tràng đến tĩnh mạch cửa để vào gan và thường khu trú ở thùy phải vì đây là nơi dẫn lưu máu chủ yếu từ nửa phải của đại tràng. Ngoài ra, amíp có thể đến gan theo đường bạch mạch hoặc di chuyển trực tiếp (amíp chui ra ngoài thành ruột, vào ổ bụng, được hút lên vòm gan và xuyên qua bao Glisson để đến gan). Tại gan, amíp cư ngụ trong các tiểu tĩnh mạch cửa và làm tắc các nhánh tĩnh mạch này dẫn đến nhồi máu và hoại tử các tế bào gan, tạo ra các ổ mủ vô trùng. Nhiều ổ mủ nhỏ hợp thành ổ mủ lớn hơn do amíp tiết ra các men gây tiêu hủy mô. Như vậy, amíp gây áp xe gan chính là từ đường ruột đi lên nhưng trên thực tế, khoảng 5% trường hợp không tìm thấy sự hiện diện của amíp trong ruột.
GIẢI PHẨU BỆNH
Ở giai đoạn viêm gan
Gan to ứ huyết, có màu tím sẫm, nhu mô gan có những nốt màu xám rải rác xen lẫn những vùng xuất huyết. Các tiểu tĩnh mạch cửa bị tắc do amíp, gây hoại tử nhu mô gan tạo thành ổ mủ.
Giai đoạn ổ mủ đã thành lập
Ổ mủ thường đơn dộc (khoảng 85%) và khu trú ở thùy gan phải (90%). Kích thước ổ mủ thường > 3 cm, ít khi có nhiều ổ mủ nhỏ. Bờ ổ mủ mỏng, ít có hiện tượng xơ hóa. Mủ có màu nâu sôcôla rất điển hình, không hôi, chứa máu và mô hoại tử, có khi có amíp hiện diện trong mủ nhưng rất khó phát hiện. Cấy mủ thường là vô trùng. Trong trường hợp bị bội nhiễm vi trùng, mủ có thể hôi, màu sắc thay đổi tùy mức độ nhiễm trùng và loại vi trùng bội nhiễm.
LÂM SÀNG
Thể lâm sàng điển hình (chiếm 60%-70% trường hợp)
Tuổi thường gặp: 30 — 50 tuổi. Nam nhiều hơn nữ gấp 2-3 lần. Tiền sử lỵ chỉ ghi nhận khoảng 20% trường hợp, hiếm khi xảy ra trong giai đoạn lỵ cấp lính.
Bệnh cảnh điển hình với tam chứng Fontan gồm: sốt, đau hạ sườn phải và gan to. Khởi phát bệnh thường từ từ với sốt nhẹ kéo dài khoảng 2-3 ngày, sau đó bệnh nhân cảm thấy đau tức vùng hạ sườn phải. Đôi khi, bệnh khởi phát đột ngột với sốt cao, đau hạ sườn phải dữ dội, gan to, kem theo các triệu chứng mưng mủ rất sớm.
Triệu chứng cơ năng
- Sốt: khởi đầu bệnh bao giờ cũng có sốt, thường sốt nhẹ hoặc vừa (37,5 - 38°C), không kèm lạnh run. Đôi khi sốt cao (39 -40°C), vã mồ hôi và kèm lạnh run giống như sốt rét khi có bội nhiễm vi trùng. Sau khi ổ mủ được hình thành, sốt có khuynh hướng giảm đi.
- Đau hạ sườn phải một cách tự phát, cảm giác như bị bóp chặt ở vùng gan. Đau lan lên vai phải và ra sau lưng. Đau tăng khi thở mạnh, ho, hắt hoi nên bệnh nhân thường không dám cừ động mạnh.
Triệu chứng thực thể
- Gan to cả hai chiều: bờ trên vượt khỏi khe liên sườn V đường trung đòn phải, bờ dưới cách bờ sườn khoảng 3-4 cm. Bề mặt gan trơn láng, bờ tù, mật độ mềm và ấn vào đau chói.
- Dấu hiệu rung gan (+) là triệu chứng rất giá trị để chẩn đoán
- Dấu hiệu ấn kẽ sườn (+): thường ấn đau ở vị trí khe liên sườn IX đường nách trước và giữa.
- Khi ổ áp xe nằm nông sát bề mặt gan, có thể thấy da ở vùng thành ngực bị phù nề và có dấu phập phều.
Triệu chứng toàn thân
- Hội chứng nhiễm trùng: môi khô, lưỡi dơ, mệt mỏi, ăn kém và gầy sút nhanh do tình trạng nhiễm độc. Hiếm khi có vàng da do ổ áp xe gây chèn ép đường mật.
- Các triệu chứng khác bao gồm: tràn dịch màng phổi phải do phản ứng kiểu dịch tiết hoặc do mủ từ ổ áp xe gan vỡ lên màng phổi.
Các thể lâm sàng khác
Theo vị trí
- Áp xe thùy trái: cần phân biệt với khối u vùng thường vị. Ổ áp xe có nguy cơ vỡ mủ lên màng tim, có thể gây tử vong.
- Áp xe vùng đỉnh: thường có các “triệu chứng vay mượn” về hô hấp như: ho, khó thở và có thể bị tràn dịch màng phổi phải. Nguy cơ vỡ mủ lên cơ hoành gây áp xe dưới hoành, tràn mủ màng phổi và áp xe phổi
- Áp xe thùy sau: có thể gây đau vùng thắt lưng và đôi khi khó phân biệt với các bệnh thận (viêm thận, mủ quanh thận).
Theo diễn tiến
- Thể tối cấp: ít gặp, thường xảy ra ở người lớn tuổi có sức đề kháng kém. Bệnh nhân có biểu hiện nhiễm trùng nặng, thể trạng suy sụp nhanh và có thể dẫn đến tử vong trong vòng 1-6 tuần.
- Thể kéo dài: bệnh khởi phát lúc đầu âm thầm hay rầm rộ nhưng sau đó các triệu chứng dịu đi và diễn tiến thầm lặng. Bệnh nhân chỉ có cảm giác nặng, tức ở vùng gan, sốt nhẹ hoặc không sốt, biếng ăn, mệt mỏi, gan to và thể trạng suy kiệt. Ổ mủ có khi chứa đến 1-2 lít.
- Thể vỡ ổ mủ: thường do bệnh nhân đến khám quá trễ hoặc do ổ mủ nằm sát bề mặt gan. Tùy theo vị trí ổ áp xe mà biến chứng có thể là viêm phúc mạc toàn thể, áp xe dưới hoành hoặc áp xe phổi, tràn mủ màng phổi, tràn mủ màng tim...
- Thể di căn: amíp từ áp xe gan có thể xâm nhập tĩnh mạch trên gan, theo hệ tuần hoàn đi lên phổi, não và các cơ quan khác. Các ổ áp xe amíp di căn ít gặp hiện nay do áp xe gan được phát hiện và điều trị sớm.
CẬN LÂM SÀNG
Xét nghiệm sinh hóa, huyết học
Công thức máu
Số lượng bạch cầu tăng (10.000 - 15.000/mm3), chủ yếu là bạch cầu đa nhân trung tính. Khi bạch cầu > 15.000/mm3 có thể có bội nhiễm vi trùng.
Tốc độ máu lắng
Tốc độ lắng máu tăng (giờ đầu > 50 mm) và xét nghiêm này được dùng để theo dõi diễn tiến bệnh. Người ta cũng có thể thay thế bằng xét nghiệm CRP và procalcitonin để đánh giá tình trạng viêm nhiễm.
Các xét nghiệm chức năng gan
Thường trong giới hạn bình thường hoặc có rối loạn nhẹ (tăng men gan) trong giai đoạn đầu do tình trạng viêm gan lan tỏa.
Xét nghiệm xác định tác nhân gây bệnh
Phản ứng huyết thanh miễn dịch
Phản ứng huyết thanh miễn dịch tìm kháng thể kháng amíp là tiêu chuẩn hàng đầu để chẩn đoán nguyên nhân do amíp vì tỷ lệ chính xác khá cao với độ nhạy và độ đặc hiệu > 90%. Hiện nay, hai phương pháp được sử dụng nhiều nhất là phản ứng miễn dịch hấp phụ gắn enzyme (ELISA) với hiệu giá kháng thể kết luận dương tính phải > 1/200 và phương pháp miễn dịch huỳnh quang với kết quả dương tính > 1/400. Còn các phương pháp ngưng kết hồng cầu, ngưng kết hạt latex ít được dùng hiện nay.
Soi tươi mủ tìm amíp
Có thể phát hiện amíp với tỷ lệ rất thấp (< 15%). Amíp thường sống ở vùng rìa ồ ắp xe nên khi chọc hút phải lấy mủ ở phần cuối cùng nằm sát thành ổ mủ, có thể lẫn với ít máu và tổ chức hoại tử. Mủ phải được soi ngay hoặc được giữ ấm ở 37°c mới thấy được amíp di động.
Cấy mủ
Thường cho kết quả âm tính, trừ trường hợp có bội nhiễm vi trùng.
Xét nghiệm phân
Có thể tìm thấy amíp (khoảng 25% trường hợp). Cần soi tươi và ủ ở nhiệt độ 37°c. Hiện nay, có thể dùng phương pháp PCR để tìm amíp trong phân với độ nhạy và đặc hiệu cao.
Hình ảnh học
Chụp X quang bụng
Có thể phát hiện các dấu hiệu gián tiếp như bóng cơ hoành phải bị đẩy lên cao, bóng gan lớn, có thể có tràn dịch màng phổi phải. Hiếm khi thấy hình ảnh mức nước-khí trong ổ áp xe (do bội nhiễm vi trùng kỵ khí). Khi soi X quang, có thể thấy cử động của cơ hoành bị giảm.
Siêu âm bụng
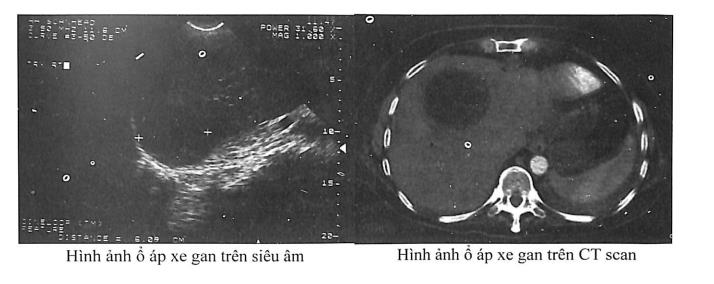
Là phương pháp đơn giản, ít tốn kém nhưng rất có giá trị để chẩn đoán và theo dõi diễn tiến của ổ áp xe gan. Qua siêu âm, có thể xác định được vị trí, số lượng, kích thước, tính chất ổ mủ và hướng dẫn để chọc hút mủ. Hình ảnh siêu âm của áp xe gan thường là một vùng choán chỗ trong nhu mô gan, có hình tròn hoặc hình bầu dục, cấu trúc âm bên trong ổ áp xe tùy thuộc vào giai đoạn áp xe đã hóa mủ hay chưa. Ở giai đoạn sớm, ổ áp xe là vùng tăng âm, chưa có ranh giới rõ ràng. Khi ổ áp xe đang giai đoạn hoại tử, có hình ảnh hỗn hợp, xen lẫn vùng tăng âm (còn viêm) và giảm âm (đã hoại tử). Khi ổ áp xe đã sinh mủ, hình ảnh giảm âm khá đồng nhất, có ranh giới rõ với tổ chức lành.
CT scan bụng
Là kỹ thuật hình ảnh học giúp xác định chính xác vị trí, số lượng, kích thước ổ mủ và giúp phân biệt với các tổn thương khác trong gan như khối u gan, nang gan... Ổ áp xe có hình ảnh tổn thương giảm đậm độ so với nhu mô gan lành xung quanh. Khi bơm thuốc cản quang, khối này sẽ hiện hình rõ hơn do nhu mô gan xung quanh tăng quang. Có thể có hiện tượng tăng quang viền ở ngoại vi khối áp xe. Khi ổ áp xe đã hóa lỏng hoàn toàn, trên CT scan, ổ áp xe có hình ảnh một khối giảm đậm độ, giới hạn rõ và không tăng quang khi bơm thuốc.
Xạ hình gan
Chất đồng vị phóng xạ thường dùng là I131, Tc99. Hình ảnh xạ hình trong áp xe gan là một ổ khuyết trong gan không bắt chất phóng xạ, được gọi là nhân lạnh. Tuy nhiên hình ảnh này cũng khó phân biệt với các dạng u gan, nang gan. Những ổ áp xe nhỏ hơn 1,5 cm thường khó phát hiện. Phương pháp này hiện ít được ứng dụng.
Nội soi ổ bụng
Trước kia, nội soi ổ bụng được dùng để chẩn đoán áp xe gan và hướng dẫn chọc hút mủ. Nội soi ổ bụng thấy được hình dáng, kích thước, màu sắc của gan và các ổ áp xe gần bề mặt gan. Các ổ áp xe ở mặt dưới thường dễ thấy hơn ở mặt trên và mặt sau gan, khi ổ áp xe nằm sâu cũng không phát hiện được. Phương pháp này hiện nay ít được áp dụng.
CHẨN ĐOÁN
Chẩn đoán xác định
- Lâm sàng: dựa vào tam chứng Fontan với sốt, đau hạ sườn phải, gan to kèm dấu hiệu rung gan (+) và tiền sử lỵ amíp. Vấn đề chẩn đoán không khó khăn ở thể điển hình, các xét nghiệm chỉ để xác định lại chẩn đoán.
- Cận lâm sàng: quan trọng nhất là siêu âm bụng hoặc CT scan kết hợp với huyết thanh tìm kháng thổ kháng amíp.
- Chọc hút mủ dưới hướng dẫn siêu âm được chỉ định khi hình ảnh trên siêu âm không điển hình và/hoặc kết quả huyết thanh chẩn đoán amíp âm tính. Khi chọc hút ra mủ màu sôcôla có thể xác lập chẩn đoán amíp
- Điều trị thử bằng thuốc diệt amíp, nếu có đáp ứng tốt cũng là một phưong cách giúp chẩn đoán.
Trên đây là 4 tiêu chuẩn được La Monte đề xuất. Nếu có 3 trong 4 tiêu chuẩn trên có thể chẩn đoán là áp xe gan do amíp.
Chẩn đoán phân biệt
Áp xe gan do vi trùng
Thường có triệu chứng gần tương tự như áp xe gan do amíp nhưng có thể phân biệt dựa vào các tính chất như sốt cao hơn và kèm lạnh run, thường có vàng da kết hợp. Tiền sử bị sỏi đường mật hoặc giun chui ống mật. Siêu âm bụng phát hiện nhiều ổ mủ kích thước nhỏ nằm rải rác cả hai thùy gan, có thể kèm các tổn thương ở đường mật như sỏi, giun hoặc xác giun trong đường mật, túi mật... Chọc hút ra mủ màu trắng hoặc vàng đục, thường hôi. cấy mủ và cấy máu có thể phân lập được vi trùng gây bệnh
Ung thư gan “áp xe hóa” hay thế hoại tử trung tâm
Một số trường hợp, khối ung thư gan phát triển nhanh có thể bị hoại tử vùng trung tâm khối u do thiếu máu nuôi dưỡng. Lúc đó, có thể có sốt và đau vùng gan, gây nhầm lẫn với triệu chứng áp xe gan. Tuy nhiên, bệnh nhân ung thư gan thường gầy và sụt cân nhanh, có tiền sử bị viêm gan virus B hoặc C. Cần phải kết hợp thêm các xét nghiệm như AFP, siêu âm hoặc chụp CT scan, chụp chọn lọc động mạch gan và sinh thiết gan để xác định chẩn đoán. Trên lâm sàng, trong trường họp nghi ngờ chẩn đoán giữa áp xe gan và ung thư gan, có thể điều trị thử như áp xe gan để xem có đáp ứng hay không.
Nang gan
Thường có vách giới hạn rõ với mô gan xung quanh. Trong trường họp nang gan bị bội nhiễm, bệnh nhân cũng có sốt cao, đau vùng gan dễ nhầm với áp xe gan nếu như không biết trước bệnh nhân đã có nang gan.
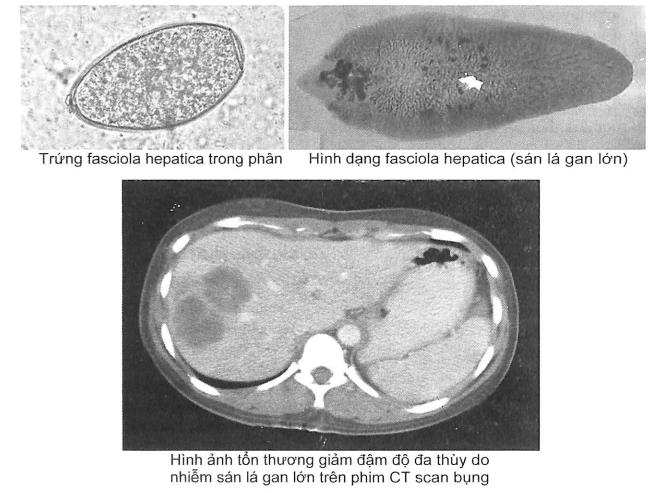
Nhiễm sán lá gan lớn (Fasciola hepatica)
Diễn tiến lâm sàng thưòng âm ỉ và kéo dài do không dược chẩn đoán sớm. Bệnh nhân bị sốt và đau tức vùng hạ sườn phải. Cần lưu ý vùng dịch tễ ở nước ta thường gặp ở các tỉnh duyên hải miền Trung, thói quen ăn rau sống hoặc các loại gỏi và cá sông. Chẩn đoán dựa vào bệnh cảnh giống áp xe gan nhung không đáp ứng với điều trị diệt amíp, công thức máu có tỷ lệ bạch cầu ái toan tăng cao (> 10%), xét nghiệm huyết thanh chẩn đoán sán lá gan lớn (+). Chọc hút có mủ màu vàng đục, lượng ít. Trên siêu âm có thể thấy hình ảnh echo kém dạng đa cung (dấu hiệu vòng Olympic) hoặc trên phim CT scan thấy hình ảnh tổn thương giảm đậm độ dạng đa thùy, có thể có vách. Xét nghiệm tìm trứng sán trong phân ít có giá trị vì tỷ lệ dương tính rất thấp.
Viêm đáy phổi phải
Có thể cho các “triệu chứng vay mượn” giống như đau vùng gan. Bệnh nhân thường bị ho, khạc đàm, sốt, đau ngực. Khi thăm khám phổi có thể phát hiện triệu chứng viêm phổi thùy, rale nổ, tiếng thổi ống. X quang phổi thường giúp xác định hình ảnh viêm đáy phổi phải.
Mủ quanh thận
Bệnh nhân bị đau ở hố thắt lưng phải, có thể có rối loạn đi tiểu. Chẩn đoán được dựa trên khảo sút siêu âm và phân tích nước tiểu.
TIÊN LƯỢNG
Tiên lượng của áp xe gan do amíp thường tốt hơn so với áp xe gan do vi trùng. Nếu được chẩn đoán sớm ở giai đoạn viêm gan và được điều trị bằng thuốc đặc trị diệt amíp có thể khỏi bệnh hoàn toàn và không để lại vết tích gì của ổ áp xe. Ngay cả khi đã có ổ mủ được hình thành nhưng chưa có biến chứng, nếu được điều trị chọc hút mủ kết hợp với thuốc diệt amíp cũng cho kết quả rất tốt.
Nếu chẩn đoán muộn, áp xe gan có thể có các biến chứng, thường là vở ổ mủ vào các màng và các cơ quan lân cận:
- Vỡ vào màng phổi gây tràn mủ màng phổi phải, khó thở, đau lan lên ngực. Thường gặp khi ổ áp xe ở hạ phân thùy VII-VII, sát vòm hoành. Chọc hút màng phổi ra mủ nâu sôcôla, không mùi.
- Vỡ vào phổi-phế quản: gây ho nhiều, khạc ra mủ màu sôcôla, sau đợt khạc mủ, bệnh nhân thường đỡ hơn hoặc bị áp xe phổi.
- Vỡ vào màng tim gây hội chứng chèn ép tim, thường diễn tiến nặng. Thường gặp khi ổ áp xe ở hạ phân thùy II, III.
- Vỡ vào ổ bụng gây viêm phúc mạc.
- Vỡ vào các tạng lân cận như dạ dày-ruột gây nôn ra mủ hoặc đi tiêu ra mủ; vỡ ra thành ngực gây amíp da, hoại tử da lan rộng, rất khó điều trị; vỡ vào vùng hố thận gây viêm tấy vùng quanh thận...
ĐIỀU TRỊ
Điều trị áp xe gan amíp là điều trị nội khoa, có thể kết hợp với điều trị ngoại khoa hoặc thủ thuật chọc hút mủ, dẫn lưu mủ qua da. Kết quả điều trị tùy thuộc vào nhiều yếu tố như tình trạng chung của bệnh nhân, giai đoạn tiến triển của ổ áp xe, thời điểm được chẩn đoán, kích thước, số lượng và vị trí ổ áp xe.
ĐIỀU TRỊ NỘI KHOA
Các thuốc diệt amíp tại mô
Emetine
Là một alcaloide, chiết xuất từ cây Ipeca, có tác dụng diệt amíp tại mô và ruột, tác dụng tốt trên dạng tự dưỡng nhưng không diệt được dạng bào nang. Cơ chế tác dụng là ức chế không hồi phục sự tổng hợp protein của amíp do ức chế sự di chuyển của ribosome trên RNA thông tin
- Emetine hydrochloride (ống 30, 40 và 60mg). Liều dùng: 1 mg/kg/ngày tiêm bắp trong 10 ngày, tổng liều không quá 1 cg/kg cho mỗi đợt điều trị. Đợt điều trị lần hai phải cách đợt đầu ít nhất 4-6 tuần vì emetine đào thải qua thận rất chậm. Emetine có độc tính trên thần kinh và cơ tim nên thường phải kết hợp với vitamin Bl và strychnine. Thận trọng sử dụng ở bệnh nhân lớn tuổi, phụ nữ có thai và trẻ em.
- Dehydro emetine là loại tổng hợp, được bài tiết qua thận nhanh hơn nên ít độc hơn emetine gấp 2 lần và hiệu quả mạnh hơn gấp 6 lần. Đợt điều trị sau cách đợt đầu khoảng 2 tuần. Liều dùng: 1,5-2 mg/kg/ngày, dùng 10-15 ngày
Tác dụng phụ gồm nôn, đau bụng, tiêu chảy, rối loạn nhịp tim, đau cứng cơ và viêm dây thần kinh ngoại biên. Không nên dùng emetine cho những bệnh nhân có bệnh tim và cần kiểm tra điện tâm đồ trước và trong khi sử dụng thuốc. Hiện nay, emetin hầu như không còn trên thị trường do có nhóm thuốc imidazole hiệu quả và an toàn hơn.
Nhóm imidazole
Thuốc chỉ tác dụng trên amíp thể tự dưỡng ở trong và ngoài ruột và không hiệu quả trên dạng bào nang. Thuốc còn được dùng để điều trị Trichomonas và vi trùng kỵ khí. Thuốc hấp thu nhanh tại ruột sau 1 giờ, thời gian bán hủy là 8 giờ, nồng độ đỉnh trong máu đạt sau 5-7 giờ.
- Metronidazole (Flagyl®, Klion®). Liều dùng: 25-30 mg/kg/ngày (chia 3 lần uống) dùng 10-14 ngày. Trong trường hợp bệnh nhân không thể uống được, có thể sử dụng dạng truyền tĩnh mạch.
- Các nhóm thuốc mới có thời gian bán hủy dài hơn nên có thể rút ngắn đợt điều trị còn 5-7 ngày như secnidazole (Flagentyl®), tinidazole (Fasigyn®), omidazole. Liều lượng (viên 0,5g): 1,5- 2 g/ngày.
Tác dụng phụ gồm buồn nôn, nôn, nhức đầu, chóng mặt, khô miệng, có cảm giác vị đắng kim loại, cần lưu ý, thuốc có tác dụng giống chất cai rượu nên không được uống rượu khi đang điều trị. Thuốc có khả năng gây quái thai nên bị chống chỉ định ở 3 tháng đầu thai kỳ.
Chloroquine
Chỉ tác dụng trên amíp ở mô vì được hấp thu gần như hoàn toàn ở ruột và nồng độ thuốc tập trung ở gan cao gấp 400 lần so với trong huyết tương. Thuốc tác dụng bằng cách ức chế sự tổng hợp RNA và DNA, làm chậm sự sao chép RNA. Nên phối hợp chloroquine với các thuốc diệt amíp tại ruột để phòng ngừa tái phát. Liều dùng (viên 0,25g): 0,5g X 2 lần/ngày trong 2 ngày đầu, sau đó 0,25g X 2 lần/ngày uống kéo dài trong 3-4 tuần. Tác dụng phụ gồm buồn nôn, nôn, ngứa, nhức đầu.
Các thuốc diệt amíp tại ruột
Kháng sinh
Các kháng sinh được dùng phối hợp với các thuốc diệt amíp để làm thay đổi môi trường tại ruột, phòng ngừa bội nhiễm và tăng hiệu quả điều trị
- Paromomycin thuộc nhóm aminoglycoside. Liều 25-30mg/kg X 5- 10 ngày
- Nhóm cycline: tetracycline, doxycycline
Các thuốc diệt amíp tại ruột
Không tác dụng tại gan nhưng có thể dùng phối hợp để phòng ngừa tái phát
- Quinoleine (direxiode, enterovioform, intetrix): liều 1-2viên X 3 lần/ngày trong 10-20 ngày.
- Diloxanide furoate (viên 0,5 g): 1 viên X 3 lần/ngày trong 10 ngày. Thuốc có tác dụng trên thể bào nang của amíp.
- Arsenic: 0,5 g X 2 lần/ngày trong 10 ngày. Thuốc độc với thận nên hiện nay ít được dùng.
Các biện pháp hỗ trợ
Nghỉ ngơi, không làm việc nặng, ăn thức nhẹ, dễ tiêu, cung cấp đầy đủ chất dinh dưỡng. Dùng thuốc giảm đau và hạ sốt nếu cần.
ĐIỀU TRỊ NGOẠI KHOA
Điều trị ngoại khoa được chỉ định khi ổ áp xe gan ở giai đoạn đã hóa mủ, điều trị nội khoa thất bại hoặc đáp ứng chậm hoặc khi ổ áp xe đã có biến chứng vỡ. Điều trị ngoại khoa vẫn phải kết hợp với điều trị nội khoa bằng thuốc diệt amíp.
Chọc hút mủ ổ áp xe gan dưới hưởng dẫn siêu âm
Là phương pháp được áp dụng phổ biến nhất hiện nay, cho kết quả tốt, ít biến chứng, thời gian điều trị ngắn, chỉ cần gây tê tại chỗ.
Chỉ định
Khi ổ áp xe gan đã hóa mủ, chưa có biến chứng mà điều trị nội khoa không kết quả hoặc cần lấy mủ để cấy trong trường hợp nghi có bội nhiễm vi trùng hoặc ổ mủ nằm nông sát vỏ gan, đe dọa vỡ. Ngoài ra, cần cân nhắc đến kích thước của ổ áp xe: ổ mủ nhỏ (d < 6 cm): có thể không cần chọc hút mủ, chỉ điều trị nội khoa đơn thuần; ổ mủ > 6 cm, nên xem xét chỉ định chọc hút tùy theo từng trường hợp và vị trí ổ áp xe.
Kỹ thuật chọc hút mủ dưới hưởng dẫn siêu âm
Định vị vị trí ổ áp xe gan dựa trên siêu âm hai chiều. Xác định vị trí chọc hút: vị trí gần ổ áp xe nhưng phải đi qua một phần nhu mô lành. Không chọc qua khoang màng phổi và khoang trống của ổ bụng để vào ổ áp xe. Cần tránh các mạch máu và đường mật lớn trong nhu mô gan. Vị trí chọc hút tùy theo vị trí ổ áp xe: các ổ áp xe gan ở hạ phân thùy V,VI,VII,VIII: chọc vào khe liên sườn 7, 8, 9 đường nách trước hoặc giữa. Các ổ áp xe ở hạ phân thùy II, III, IV: chọc trực tiếp ở ngay dưới mũi ức, ngay trên gan trái.
Vô cảm bằng cách gây tê tại chỗ chọc dò bằng novocain 1% hay lidocain 3%. Khi chọc kim phải đi sát bờ trên của xương sườn dưới để tránh chọc vào thần kinh liên sườn và mạch máu. Kim chọc vào ổ áp xe phải luôn luôn được kiểm soát dưới màn hình siêu âm. Để tránh gây chảy máu và dò mật, dò mủ qua chân kim vào ổ bụng: khi thay đổi hướng kim, không rút kim ra khỏi bao Glisson; khi hút mủ xong, rút kim và ép chặt tại chỗ chọc khoảng 5-10 phút, sau đó cho bệnh nhân nằm nghiêng ép về bên chọc kim. Khi đang chọc hút, nếu phát hiện chảy máu trong ổ áp xe, không tiếp tục hút nữa, đặt nòng kim lưu kim sau 24 giờ mới rút kim. Sau 3-5 ngày sau mới hút lại.
Phẫu thuật mở ổ bụng dẫn lưu ổ áp xe gan
Chỉ định khi ổ áp xe vỡ mủ vào ổ phúc mạc gây viêm phúc mạc toàn thể, áp xe dưới hoành... hoặc khi không thể tiếp cận được ổ áp xe bằng cách chọc kim hút mủ hoặc khi điều trị bằng các phương pháp khác không thành công.
Phương pháp này có ưu điểm là điều trị khá triệt để, trực tiếp kiểm soát được ổ áp xe. Nhược điểm vì đây là phẫu thuật lớn, thời gian điều trị kéo dài, dẫn lưu hở nên hay bị bội nhiễm và dò mủ qua chân dẫn lưu, dễ gây ra amíp da. Khi ổ áp xe nằm sâu trong nhu mô gan, dẫn lưu dễ gây chảy máu và dò mật, cũng có khi bỏ sót.
Phẫu thuật cắt gan
Chỉ định khi ổ áp xe mạn tính, thành ổ áp xe dầy, gây dò mủ kéo dài, điều trị bằng các phương pháp khác không hiệu quả.
PHÒNG NGỪA
- Biện pháp cá nhân: đảm bảo vệ sinh thực phẩm và vệ sinh ăn uống.
- Biện pháp tổng quát: vệ sinh môi trường, xử lý tốt phân, nước, rác...
ÁP XE GAN DO VI TRÙNG
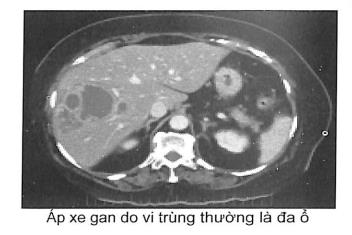
Ở Việt Nam, áp xe gan do vi trùng ít gặp hơn áp xe gan do amíp, thường xảy ra ở người lớn tuổi, suy giảm miễn dịch, đái tháo đường. Ổ áp xe có thể đơn độc hoặc nhiều ổ nhỏ nằm rải rác.
SINH BỆNH HỌC VÀ TÁC NHÂN GÂY BỆNH
Sinh bệnh học
Theo Sherman và Robbins, vi trùng có thể xâm nhập vào gan qua 5 đường:
Đường mật
Là đường quan trọng nhất, do có sự thông thương trực tiếp từ tá tràng với đường mật qua lỗ cơ vòng Oddi cho nên khi có gia tăng áp lực trong lòng tá tràng sẽ làm trào ngược dịch tá tràng lên đường mật kéo theo một số vi trùng từ ruột đi lên. Tuy nhiên, sự trào ngược này chỉ là điều kiện cần nhưng chưa đủ để gây nhiễm trùng. Yếu tố thuận lợi để gây nhiễm trùng là tình trạng tắc nghẽn đường mật và tổn thương niêm mạc đường mật gây ra do sỏi hoặc do giun đũa vì tình trạng nghẽn mật giúp cho vi trùng lưu lại lâu hơn trong đường mật và các tổn thương niêm mạc đường mật đã tạo ra những ổ để vi trùng bám vào và phát triển. Tiếp theo, vi trùng sẽ nhiễm ngược dòng toàn bộ đường dẫn mật và tùy theo điều kiện thuận lợi tại chỗ mà tình trạng nhiễm trùng sẽ khu trú và phát triển thành áp xe gan, viêm ống mật chủ hay viêm túi mật cấp hoặc có thể cả hai hoặc ba vị trí nêu trên. Do nhiễm bởi hiện tượng trào ngược nên vi trùng xâm nhập hàng loạt nhiều loại cùng một lúc dẫn đến tình trạng nhiễm đa khuẩn, kể cả vi trùng kỵ khí cho nên thường đề kháng với các kháng sinh và dễ diễn tiến nặng.
Đường động mạch gan
Từ một ổ nhiễm trong cơ thể, vi trùng có thể vào máu gây tình trạng du khuẩn huyết hoặc nhiễm trùng huyết rồi đến gan phát triển và gây áp xe gan. Trong trường hợp này, vi trùng chỉ có một loại từ ổ nguyên phát.
Đường tĩnh mạch cửa
Do các tổn thương viêm loét niêm mạc đường ruột trong các trường hợp viêm ruột cấp, vi trùng sẽ xâm nhập ồ ạt qua các tiểu tĩnh mạch của hệ cửa lên gan. Nếu mức độ xâm nhập vượt quá khả năng đề kháng tại chỗ của gan, vi trùng sẽ gây nhiễm và dẫn đến áp xe gan do vi trùng. Đường xâm nhập này cũng gây ra tình trạng nhiễm đa khuẩn và bội nhiễm như trường hợp áp xe gan do amíp.
Đường bạch mạch
Từ các cơ quan lân cận trong ổ bụng bị viêm nhiễm (viêm ruột thừa, viêm túi thừa...), vi trùng theo đường bạch huyết đến gan.
Đường trực tiếp
Do các vết thương xuyên thấu gan
Tuy vậy, có khoảng 20% các trường hợp áp xe gan do vi trùng không xác định được ngõ vào từ đâu
Tác nhân gây bệnh
Là các loại vi trùng sinh mủ, hầu hết có nguồn gốc từ ruột cho nên thường gặp là các vi trùng gram (-) như E. coli, Klebsiella, Proteus, Enterococcus và Bacteroides.... Cũng có thể là các vi trùng gram (+) như Streptococcus, Staphylococcus. Ngoài ra, còn có thể nhiễm các loại vi trùng ky khí hoặc nhiễm đa khuẩn.
GIẢI PHẨU BỆNH
Đại thể
Gan to do viêm nhiễm nhất là hệ mật trong gan, thường bị một thùy, có khi to cả hai thùy. Có nhiều ố mủ đường kính từ 1-3 cm, có khi có những ố mủ kích thước lớn hon nằm rải rác cả hai thùy, bờ nhãn nhúm do phản ứng viêm gây xơ hóa. Thường có dấu hiệu tắc mật nếu do nhiễm từ đường mật. Mủ thường hôi, có màu thay đối tùy theo tác nhân gây bệnh, mủ có màu trắng ngà hoặc vàng đục. Nhuộm hoặc cấy mủ thường phân lập được một hay nhiều loại vi trùng gây bệnh, có khi trong mủ có trứng hoặc xác giun đũa. Túi mật, ống mật chủ có thể có sỏi hoặc giun.
Vi thể
Nhu mô gan có những vùng hoại tử. Một số ống mật dãn và có chứa mũ hoặc có thuyên tắc nhiễm trùng trong hệ động mạch (và tĩnh mạch trung tâm tiểu thùy) hay tĩnh mạch ở khoảng cửa tùy theo nguyên nhân gây áp xe gan. Có thể có hình ảnh hóa xơ và viêm khoáng cửa.
LÂM SÀNG
Thể lâm sàng điển hình thường do viêm tắc đường mật. Tuổi thường gặp là 30-50 tuổi, không khác biệt rõ giữa nam và nữ. Tiền sử bị sỏi mật với cơn đau quặn mật hoặc giun chui ống mật.
Đau vùng hạ sườn phải, nhiều khi đau dữ dội khiến nghĩ đến “bụng ngoại khoa”. Sốt cao hoặc dao động và kéo dài, kèm lạnh run. Tồng trạng mệt mỏi, vẻ mặt nhiễm trùng, chán ăn. Vàng da kín đáo hoặc rõ tùy tình trạng tắc mật nhiều hay ít. Gan to, mặt láng, bờ tù, mật độ mềm, các dấu hiệu rung gan (+), ấn kẽ sườn (+). Túi mật có thể sờ được và đau, dấu hiệu Murphy (+). Trong một số ít trường họp có thể có tràn dịch màng phổi phải.
Biến chứng bao gồm vỡ ồ áp xe gây viêm phúc mạc toàn thể, áp xe dưới cơ hoành, chảy máu đường mật với các dấu hiệu gợi ý như ói ra máu có dạng thỏi bút chì và hay tái phát. Choáng nhiễm trùng là biến chứng nặng nhất với nguy cơ tử vong cao cần được theo dõi và điều trị tích cực.
CẬN LÂM SÀNG
Xét nghiệm sinh hóa, huyết học
Công thức máu
Bạch cầu thường tăng cao (15.000- 20.000/mm3) với tỷ lệ bạch cầu đa nhân trung tính 80%-90%. Dung tích hồng cầu hơi giảm, nhất là khi áp xe gan kéo dài.
Tốc độ máu lắng
Tốc độ máu lắng tăng cao trong giờ đầu.
Xét nghiệm chức năng gan
Thường có tăng bilirubine máu, tăng phosphatase kiềm do tắc mật. Men ưansaminase thường tăng nhưng không cao lắm. Các chức năng khác ít bị xáo trộn. Nếu tắc mật kéo dài có thể làm cho rối loạn đông máu.
Xét nghiêm xác định tác nhân gây bệnh
Cấy máu
Có thể phân lập được vi trùng gây bệnh trong trường họp có nhiễm trùng huyết.
Cấy mủ
Mủ áp xe gan do vi trùng thường có màu trắng hoặc vàng đục. Nếu do vi trùng kỵ khí thì mủ rất hôi. cấy mủ giúp xác định tác nhân gây nhiễm và hướng dẫn điều chỉnh kháng sinh theo kháng sinh đồ.
Hình ảnh học
X quang bụng không sửa soạn
Cũng tưong tự như trường hợp áp xe gan do amíp.
Siêu âm bụng
Cung cấp những thông tin có giá trị để chẩn đoán với hình ảnh nhiều ồ áp xe tập trung hay nằm rải rác. Có thể phát hiện được các nguyên nhân gây tắc mật như sỏi mật hoặc giun trong đường mật, túi mật...
CT scan bụng
Rất có giá trị trong chẩn đoán xác định áp xe gan, giúp phân biệt với các tổn thương chiếm chỗ khác trong gan và còn phát hiện được các ô nhiễm nguyên phát như các áp xe trong ô bụng, sỏi đường mật, các nguyên nhân gây tác mật... Trong trường hợp CT scan hoặc siêu âm bụng đủ để chẩn đoán, không cần thiết phải thực hiện thêm các phương tiện chấn đoán hình ảnh khác như MRI, xạ hình gan...
CHẨN ĐOÁN
Chẩn đoán xác định
Lâm sàng
Trong thể điển hình, bệnh cảnh rất gợi ý với các triệu chứng dau, sốt kiểu nhiễm trùng, vàng da, gan to, có thể có tiền sử sỏi mật, cơn đau quặn mật.
Cận lâm sàng
Siêu âm bụng hoặc CT scanner bụng cho thấy hình ảnh ồ áp xe trong gan, hình ảnh sỏi mật, giun hoặc xấc giun trong ổ áp xe, đường mật, túi mật. X quang đường mật cản quang giúp xác định bệnh lý đường mật do sỏi, giun. Cấy máu nếu (+) có thể làm kháng sinh đồ giúp hướng dẫn điều trị khi không đáp úng với kháng sinh theo kinh nghiệm. Các xét nghiệm chức năng gan cho thây tình trạng tắc mật hoặc có hoại tử nhiều hoặc ít. Chọc dò qua hướng dẫn siêu âm khi các thăm khám khác chưa thể xác định chân đoán. Đặc biệt, khi hút ra mủ trắng hoặc vàng đục có thể nghĩ nhiều đến tấc nhân do vi trùng.
Chẳn đoán phân biệt
Xem phần áp xe gan do amíp.
TIÊN LƯỢNG
Nếu không được chẩn đoán và điều trị, bệnh không khỏi và thường dẫn đến từ vong với các biến chứng như:
- Vỡ ổ áp xe vào ổ bụng, gây viêm phúc mạc hoặc áp xe dưới cơ hoành. Ổ áp xe có thể vỡ lên màng phổi, màng tim.
- Chảy máu đường mật thường nặng, nếu không được chẩn đoán và điều trị kịp thời có thể gây tử vong do mất máu.
- Nhiễm trùng huyết, choáng nhiễm trùng.
Nếu được điều trị, tiên lượng vẫn còn nặng không chỉ do chính bệnh áp xe gan vi trùng sinh mủ với các biến chứng nặng của nó mà còn vì nguyên nhân đã gây ra áp xe gan như nhiễm trùng huyết, nhiễm trùng đường mật.
ĐIỀU TRỊ
Cần có sự phối hợp giữa nội-ngoại khoa, với điều trị nội khoa trong bước đầu để khống chế tình trạng nhiễm trùng và nâng đỡ tổng trạng, điều chỉnh các rối loạn do tình trạng nhiễm trùng nặng gây ra. Bước tiêp theo là điêu trị ngoại khoa hoặc thủ thuật để giải quyết nguyên nhân và các biến chứng.
Sử dụng kháng sinh
Nguyên tắc
- Chọn kháng sinh theo kinh nghiệm (empiric antimicrobial therapy): chọn các kháng sinh phổ rộng, phối hợp kháng sinh để bảo đảm tác dụng trên cả vi trùng gram (-) lẫn gram (+). Trường hợp nặng hoặc có bằng chửng phải phối hợp thêm kháng sinh kháng vi trùng kỵ khi.
- Sử dụng đủ liều, đủ thời gian dù bệnh có đáp ứng nhanh, thời gian điều trị tối thiểu là 7 ngày, trung bình 10-14 ngày. Trong trường hợp phải dùng lâu hơn, chỉ ngưng kháng sinh khi cắt sốt được liên tục 4-5 ngày.
- Sử dụng kháng sinh bằng đường tiêm, ưu tiên tiêm tĩnh mạch.
Các kháng sinh sử dụng
- Cephalosporines thế hệ 3 hoặc 4: là nhóm kháng sinh thường được lựa chọn đầu tiên nhưng hiện nay, tỷ lệ đề kháng đã tăng khá cao và phải sử dụng kết hợp với các kháng sinh khác để đạt hiệu quả hiệp đồng
- Ceftriaxone: 2-4g/ngày, TM/TB liều duy nhất hoặc chia 2 làn, thuốc bài tiết qua 2 đường (40% mật, 60% thận).
- Cefoperazone: 2-4g/ngày, TM/TB chia 2 lần, thuốc bài tiết chủ yếu qua mật (70%-80%).
- Ceftazidime: 3-6g/ngày, TM/TB chia 3 lần, thuốc tác dụng trên pseudomonas
- Cefepime: 2-4g/ngày, TM/TB chia 2 lần
- Aminoglycosides: trước đây, aminoglycoside kết họp với một thuốc kháng vi trùng kỵ khí (Metronidazole hoặc Clindamycin) được xem là điều trị tiêu chuẩn cho các nhiễm trùng 0 bụng. Hiện nay, do độc tính trên thận và tai nên nhóm này không được chọn lựa đầu tiên mà chỉ nên dùng khi có bằng chứng nhạy cảm với thuốc hoặc bị dị ứng với các kháng sinh khác.
- Gentamycin: 3-5mg/kg/ngày, TB/TM chia 2-3 lần
- Tobramycin: 3-5mg/kg/ngày, TB/TM chia 2-3 lần
- Netilmycin: 4-6 mg/kg/ngày, TB/TM chia 2-3 lan
- Amikacin: 15 mg/kg/24 giờ, TB/TM chia 2-3 lan
- Metronidazole: liều 30-35 mg/kg/ngày truyền TM, thường được dùng phối hợp khi nghi có nhiễm vi trùng kỵ khí.
- Quinolones: thuốc có độ sinh khả dụng cao nên có thể dùng bằng đường uống hoặc đường tiêm
- Ciprofloxacin: 200-400mg X 2 lần/ngày TM/truyền TM hoặc 500- 750mg uống 2 lần/ngày
- Levofloxacin: 500-750mg, TM/truyền TM hoặc uống liều duy nhất/ngày
- Carbapenems: trong trường hợp nhiễm trùng nặng, không đáp ứng với cephalosporin thế hệ 3 hoặc hoặc nghi ngờ nhiễm đa khuẩn, đa kháng thuốc hoặc trên cơ địa suy giảm miễn dịch, có thể dùng ngay từ đầu.
- Imipenem: 250-500mg X 3-4 lần/ngày
- Meropenem: 1g X 3 lần/ngày
Do tình hình đề kháng kháng sinh hiện nay, các kháng sinh như ampicilline, trimethoprime /sulfamethoxazole... ít còn được sử dụng như trước kia.
Cách chọn kháng sinh
Đơn trị liệu: có thể dùng nhóm carbapemen
Phối họp: metronidazole + cephalosporines và/hoặc quinolones
Sau khi chọn phác đồ kháng sinh theo kinh nghiệm, cần đánh giá đáp ứng lâm sàng sau 2-3 ngày để quyết định tiếp tục hay thay đồi kháng sinh cho phù hợp. Sau khi có kết quả kháng sinh đồ, tùy theo đáp ứng lâm sàng: nếu đáp ứng tốt với kháng sinh đã chọn, không cần thay đồi; trường hợp đáp ứng không thuận lợi hoặc không đáp ứng, phải điều chỉnh theo kết quả kháng sinh đồ.
Điều trị hỗ trợ
Phát hiện sớm và điều trị tình trạng sốc. Điều chỉnh các rối loạn nước-điện giải, thăng bằng kiềm toan. Chú ý cung cấp đầy đủ dinh dưỡng để tình trạng nhiễm trùng mau chóng hồi phục. Đặc biệt, ở những bệnh nhân đái tháo đường, cần kiểm soát tôt đường huyết bằng insuline đường tiêm.
Điều trị ngoại khoa
Dẫn lưu ổ áp xe bằng catheter
Đôi với 0 áp xe, việc chọc hút hoặc dan lưu chỉ đặt ra trong trường hợp chỉ có vài 0 mủ to, còn nếu có nhiều ồ mủ nhỏ thì không thể giải quyết bằng phương pháp này. Dan lưu 0 áp xe bằng catheter là phương pháp được chọn lựa cho hầu hết các ố áp xe gan do vi trùng. Tỷ lệ thành công 80%-90%. Chống chỉ định khi có báng bụng, rối loạn đông máu, ổ áp xe nằm sát tim.
Đường tiếp cận qua da thường ở khe liên sườn IX đường nách giữa hoặc khe liên sườn VII đường trung đòn hoặc theo hướng dẫn siêu âm. Sau khi gây tê từng lớp (dưới da, cơ thành ngực, cơ hoành, bao Glisson), rạch một đường nhỏ trên da, dùng catheter số 18 dài 10cm chọc vào ổ áp xe theo hướng dẫn của siêu âm, lắp seringue vào catheter hút mủ cho đến khi hút ra có lẫn máu thì ngưng, cố định catheter, hàng ngày bơm rửa ổ áp xe bằng dung dịch muối sinh lý. Khi lượng dịch mủ qua catheter ít hơn lOmL/ngày hay thấy ồ mù đã xẹp hẳn trên siêu âm thì rút catheter.
Biến chửng của thủ thuật: tồn thương tạng rỗng, chảy máu, tràn khí màng phổi, dò mủ vào khoang phúc mạc.
Phẫu thuật
- Giải quyết các biến chứng như vỡ 0 áp xe, viêm phúc mạc, áp xe dưới cơ hoành, chảy máu đường mật...
- Giài quyết nguyên nhân gây áp xe gan do vi trùng như sỏi, giun đường mật, O áp xe nguyên phát trong ồ bụng... Việc diều trị SC tùy theo từng tình huống
KẾT LUẬN
Áp xe gan là một bệnh thường gặp ở nước ta do nhiều nguyên nhân, trong đó, hai nguyên nhân thường gặp nhất là nhiễm amíp đường ruột và bệnh đường mật do sỏi hoặc giun đũa. Bệnh cảnh lâm sàng thường rõ và dễ gợi ý cho chẩn đoán. Áp xe gan do amíp tiên lượng tương đối tốt nhờ có thuốc điều trị đặc hiệu. Áp xe gan do vi trùng tiên lượng nặng hơn, tỷ lệ tử vong còn khá cao.
TÀI LIỆU THAM KHẢO
- Áp xe gan, Bệnh học Nội Khoa - Tập 1, Bộ môn Nội Đại Học Y Dược TPHCM.
- Nguyễn Đình Hổi, Áp xe gan do amíp - Thương tổn — Chẩn đoán - Điều trị — Sinh hoạt Y học 5/1986.
- MIMS Antimicrobial guide, 3rd edition 2007/2008