Cầu thận có cấu trúc bao gồm búi mao mạch cầu thận, tại đây máu được lọc qua màng lọc cầu thận và khoang Bowman được xem là nơi chứa dịch lọc đầu tiên trước khi dẫn vào ống thận, cầu thận là nơi đầu tiên xảy ra quá trình lọc máu. Người trưởng thành sẽ có khoảng 1,6 triệu cầu thận (thay đổi từ 0,5 đến 2,4 triệu), đảm nhận việc lọc 120-180 lít máu mỗi ngày. Độ lọc cầu thận (xem thêm bài “Các xét nghiệm cơ bản trong Thận học”) thay đổi tùy thuộc vào lưu lượng máu lọc qua cầu thận, áp lực siêu lọc (được điều hòa qua việc thay đổi trương lực của tiểu động mạch vào và ra), diện tích lọc (điều hòa qua sự co thắt tế bào gian mạch) và bản chất của chất lọc qua cầu thận. Tế bào nội mô lót mặt trong cầu thận có tác dụng kháng đông và chống kết dính bạch cầu và tiểu cầu, nhờ vậy tránh được hiện tượng đông máu và viêm nhiễm xảy ra trong quá trình lọc máu. Màng lọc cầu thận với ba lớp (lớp tế bào nội mô, lớp màng đáy cầu thận, và lớp tế bào ngoại bì hoặc tế bào chân giả), có đặc tính chọn lọc về điện tích, về kích thước và hình dạng, giúp ngăn ngừa các chất như protein huyết tương, tất cả các loại tế bào lọc qua. Do vậy, cầu thận bị tổn thương sẽ gây giảm độ lọc cầu thận, kèm hoặc không kèm theo xuất hiện protein niệu, nhất là albumin niệu và hồng cầu trong nước tiểu.
CÁC ĐỊNH NGHĨA
Bệnh cầu thận (glomerulopathy) hoặc viêm cầu thận (glomerulonephritis)
Biểu thị cho tổn thương tại cầu thận, mặc dù một số tác giả chỉ dùng viêm cầu thận cho những tổn thương cầu thận do viêm.
Bệnh cầu thận nguyên phát hoặc vô căn (primary glomerulopathy/ glomerulonephritis)
Là bệnh cầu thận chỉ gây tổn thương tại thận và những tồn thương cơ quan khác chỉ là hậu quả của rối loạn chức năng thận.
Bệnh cầu thận thứ phát (secondary glomerulopathy/glomerulonephritis)
Là bệnh cầu thận mà trong đó tổn thương thận là một bộ phận của tổn thương đa cơ quan.
Các loại diễn tiến của bệnh cầu thận
- Cấp tính (acute): xảy ra trong vài ngày đến vài tuần.
- Tiến triển nhanh (rapidly progressive) hoặc bán cấp: diễn ra trong vài tuần đến vài tháng.
- Mạn tính (chronic): diễn tiến trong nhiều tháng đến nhiều năm.
Các loại tổn thưong trên mẫu sinh thiết thận
- Khi quan sát nhiều cầu thận trên một mẫu thận sinh thiết
- Tổn thương khu trú (focal) khi có < 50% cầu thận bị tổn thương.
- Tổn thương lan tỏa (diffuse) khi > 50% cầu thận bị tổn thương.
- Khi quan sát một cầu thận
- Tổn thương từng vùng (segmental) khi chỉ liên quan đến một vùng trong cầu thận.
- Tổn thương toàn thể (global) khi tổn thương lan tỏa khắp cầu thận.
- Tổn thương tăng sinh (proliferative) khi có tăng số lượng tế bào trong cầu thận, có thể là chính bản thân tế bào cầu thận (tế bào trung mô, tế bào nội mô, tế bào ngoại bì) hoặc thâm nhiễm thêm các tế bào khác như bạch cầu.
- Tổn thương liềm (crescent) là hình liềm nằm trong khoang Bowman bao gồm thành phần là các tế bào ngoại bì tăng sinh, các monocytes thâm nhiễm, tế bào sợi và mô sợi.
CƠ CHẾ SINH BỆNH CỦA TỔN THƯƠNG CẦU THẬN
Tổn thương cầu thận xảy ra theo cơ chế miễn dịch hoặc không miễn dịch.
CƠ CHẾ MIỄN DỊCH
Qua trung gian đáp ứng miễn dịch tế bào và/hoặc đáp ứng miễn dịch dịch thể.
Đáp ứng miễn dịch dịch thể
- Do cơ thể tạo ra kháng thể kháng lại kháng nguyên là màng đáy cầu thận (như ưong hội chứng Goodpasture).
- Do phức hợp kháng nguyên - kháng thể lưu thông ưong máu, bị bắt giữ và lắng đọng tại cầu thận (như trong viêm cầu thận hậu nhiễm liên cầu trùng, viêm thận do lupus đỏ).
- Do kháng thể kháng tương bào của bạch cầu đa nhân (như ưong bệnh u hạt Wegener, viêm mạch máu).
Đáp ứng miễn dịch tế bào
Đáp ứng này biểu hiện bằng sự thâm nhiễm của các tế bào viêm như bạch cầu đa nhân trung tính, bạch cầu đơn nhân, tế bào T, tiểu cầu, và sự tăng sinh tại chỗ của các tế bào cầu thận. Các hóa chất trung gian được phóng thích đầu tiên từ các phản ứng kháng nguyên - kháng thể, và từ tế bào lympho T, có tác dụng huy động bồ thể, các tế bào viêm khác đến và phóng thích thêm các hóa chất trung gian thứ cấp khác. Chính các hóa chất trung gian như cytokine, protease, và/hoặc các chất oxid hóa phóng thích từ các tế bào viêm gây trực tiếp tổn thương màng đáy cầu thận, làm bong tróc các chân giả ra khỏi lưới lọc và gây thoát protein ra nước tiểu. Đại thực bào phóng thích các cytokine như TGF-p làm tăng lắng đọng tại vùng trung mô, và dẫn đến xơ hóa cầu thận. Các kháng thể, bồ thể, phức hợp kháng nguyên - kháng thể kích hoạt tế bào trung mô sản xuất ra các cytokine làm khuếch đại phản ứng miễn dịch và gây tổn thương thêm cầu thận và thúc đẩy đến xơ hóa cầu thận.
CƠ CHẾ KHÔNG MIỄN DỊCH
- Do gia tăng áp lực tại cầu thận (như trong bệnh cầu thận do tăng huyết áp).
- Do sự thay đổi huyết động học và các áp lực lọc tại cầu thận (như trong xơ chai cầu thận do đái tháo đường, do tăng huyết áp).
- Do bất thường về trương lực của nội mạc mạch máu.
- Do di truyền như hội chứng thận hư bẩm sinh do đột biến lặn thiếu gen NPHS1 (gây thiếu nephrin), gen NPHS2 (podocin), hội chứng Alport do đột biến lặn thiếu gen mã hóa chuỗi 3,4,5 của sợi collagen type IV gây xơ chai cầu thận kèm màng đáy tách đôi, bệnh lắng đọng tiêu thể (lysosomal storage disease), như thiếu men galatosidase A gây bệnh Fabry, và thiêu men acetylneuraminic acid hydrolase, gây bệnh nephrosialidosis, gây xơ chai cầu thận khu trú từng vùng.
CÁC THẾ LÂM SÀNG CỦA BỆNH CẦU THẬN
VIÊM CẦU THẬN CẤP (ACUTE GLOMERULONEPHRITIS)
Là hội chứng viêm cấp tính của cầu thận, đặc trưng bởi (1) nước tiểu có cặn lắng "kiểu viêm thận" với trụ hồng cầu, hồng cầu biến dạng trong nước tiểu, bạch cầu trong nước tiểu; (2) giảm độ lọc cầu thận và tăng giữ muối nước gây suy thận cấp, thiểu niệu, phù, cao huyết áp, kèm hoặc không kèm tiểu đạm dưới 3,5g/24 giờ. Tổn thương bệnh học của viêm cầu thận cấp là viêm cầu thận tăng sinh (lan tỏa hoặc khu trú), nếu nặng sẽ có thêm thâm nhiễm tế bào viêm vào cầu thận. Viêm cầu thận cấp có thể nguyên phát hoặc thứ phát như sau nhiễm trùng với bệnh cảnh lâm sàng điển hình là viêm vi cầu thận cấp hậu nhiễm liên cầu trùng.
VIÊM CẦU THẬN TIẾN TRIỂN NHANH (RAPIDLY PROGRESSIVE GLOMERULONEPHRITIS)
Là một hội chứng viêm bán cấp của cầu thận đặc trưng bởi (1) nước tiểu có cặn lắng kiểu viêm thận, với tiểu máu và tiểu đạm dưới mức hội chứng thận hư, cả hai tiến triển nặng dần trong vài tuần; (2) suy thận tiến triển nhanh trong vài tuần đến vài tháng, kèm phù, tăng huyết áp. Bệnh hiếm khi hồi phục tự nhiên và tổn thương bệnh học đặc trưng là viêm cầu thận liềm. Bệnh cảnh lâm sàng điển hình của viêm cầu thận tiến triển nhanh là viêm cầu thận do hội chứng Goodpasture do kháng thể kháng màng đáy cầu thận, và màng đáy phế nang, gây ho ra máu và viêm cầu thận tiến triển nhanh.
VIÊM CẦU THẬN MẠN (CHRONIC GLOMERULONEPHRITIS)
Là hội chứng viêm mạn tính cầu thận bao gồm tiểu đạm và/hoặc tiểu máu và suy thận tiến triển chậm trong nhiều năm. Thường chẩn đoán viêm cầu thận mạn là chẩn đoán loại trừ khi không xếp được vào các hội chứng viêm cầu thận khác.
Viêm cầu thận mạn được phát hiện và chẩn đoán trong các tình huống sau:
- Phát hiện tình cờ khi xét nghiệm nước tiểu.
- Phát hiện tình cờ có thiếu máu và tăng BUN, creatinin máu.
- Phát hiện hai thận teo trên siêu âm hoặc X quang.
- Phát hiện tình cờ khi tìm nguyên nhân của cao huyết áp.
- Đợt bùng phát cùa viêm vi cầu thận sau viêm họng, viêm da.
Tuy nhiên, viêm vi cầu thận mạn có thể biểu hiện bằng bất kỳ hội chứng nào trong các hội chứng chính trên của bệnh cầu thận.
Qua sinh thiết thận, viêm cầu thận mạn có thể biểu hiện bằng mọi loại sang thương của cầu thận, ngoại trừ sang thương tối thiểu và viêm cầu thận liềm.
HỘI CHỨNG THẬN HƯ (NEPHROTIC SYNDROME)
Là một hội chứng viêm mạn tính của cầu thận bao gồm các triệu chứng mà chủ yếu là (1) tiểu đạm >3,5 g/1,73 m2 da/24 giờ và các hậu quả của mất protein nhiều qua nước tiểu như (2) giảm protein máu < 6 g/dL, giảm albumine máu < 3 g/dL, (3) tăng lipid máu, tiểu ra lipid, (4) tăng đông máu và (5) phù. Tiểu đạm xảy ra do tăng tính thấm của màng đấy cầu thận với protein.
Hội chứng thận hư có thể thứ phát hoặc nguyên phát, bao gồm nhiều loại sang thương khác nhau, được chẩn đoán bằng sinh thiết thận.
HỘI CHỨNG BẤT THƯỜNG NƯỚC TIỂU KHÔNG TRIỆU CHỨNG
Tiểu máu không triệu chứng (asymtomatic hematuria)
Là tiểu máu không kèm tiểu đạm, thiểu niệu, vô niệu, phù, cao huyết áp. Tiểu máu không kèm biểu hiện lâm sàng của hội chứng viêm thận, hội chứng thận hư. Do máu có thể chảy từ bất cứ nơi nào từ thận đến hệ bài niệu, nên về nguyên nhân tiểu máu được chia làm tiểu máu do bệnh cầu thận (glomerular hematuria) hoặc tiểu máu không do bệnh cầu thận (nonglomerular hematuria) (xem bài “Tiểu máu”).
Tiểu máu do bệnh cầu thận (trong viêm cầu thận) được chẩn đoán: (1) tiểu máu có kèm trụ hồng cầu trong nước tiểu, hoặc (2) hình dạng hồng càu trong nước tiểu biến dạng (dysmorphic red blood cell) nát vụn, đa hình dạng, (3) kèm tiểu protein. Tiểu máu đơn độc (isolated hematuria) là tiểu máu không kèm tiểu đạm, không suy thận hoặc không kèm cặn lắng viêm thận, nếu do bệnh cầu thận, phần lớn là lành tính. Các bệnh lý cầu thận thường gây tiểu máu không triệu chứng là bệnh thận do IgA, bệnh thận có màng đáy mỏng (thin basement membrane nephropathy), hội chứng Alport.
Tiểu protein đơn độc (isolated proteinuria)
Là tình trạng tiểu đạm với đạm niệu dưới 3g/24 giờ và cặn lắng nước tiểu bình thường, không kèm tiểu máu (xem bài Tiểu nhiều — tiểu ít - vô niệu - tiểu đạm”).
Tiểu protein đơn độc bao gồm:
- Tiểu protein đơn độc lành tính (benign isolated proteinuria) chiếm 80% trường hợp tiểu đạm đơn độc, thường tiểu đạm dưới lg/24 giờ. Tiểu đạm này do các nguyên nhân sinh lý hoặc do bệnh lý ngoài thận như tiểu đạm chức năng, tiểu đạm từng đợt, tiểu đạm tư thế. Tiên lượng thường tốt.
- Tiểu protein đơn độc kéo dài (persistent isolated proteinuria): chiếm 10%-25% tiểu đạm đơn độc. Tiểu đạm này thường do các loại bệnh lý tại chủ mô thận như xơ chai cầu thận khu trú từng vùng (30%-70%), viêm cầu thận tăng sinh khu trú hoặc lan tỏa (15%). Tiên lượng khá tốt, song 20%-40% bệnh nhân sẽ diễn tiến đến suy thận mạn sau 20 năm.
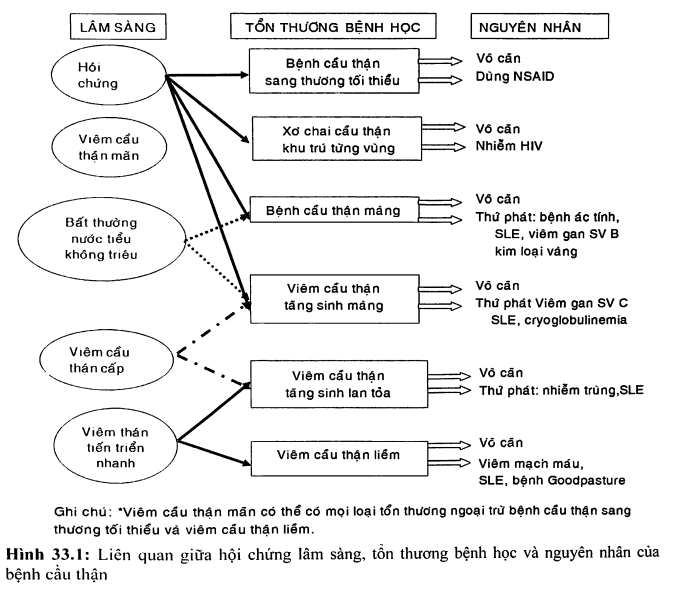
TIẾP CẬN CHẨN ĐOÁN BỆNH CẦU THẬN
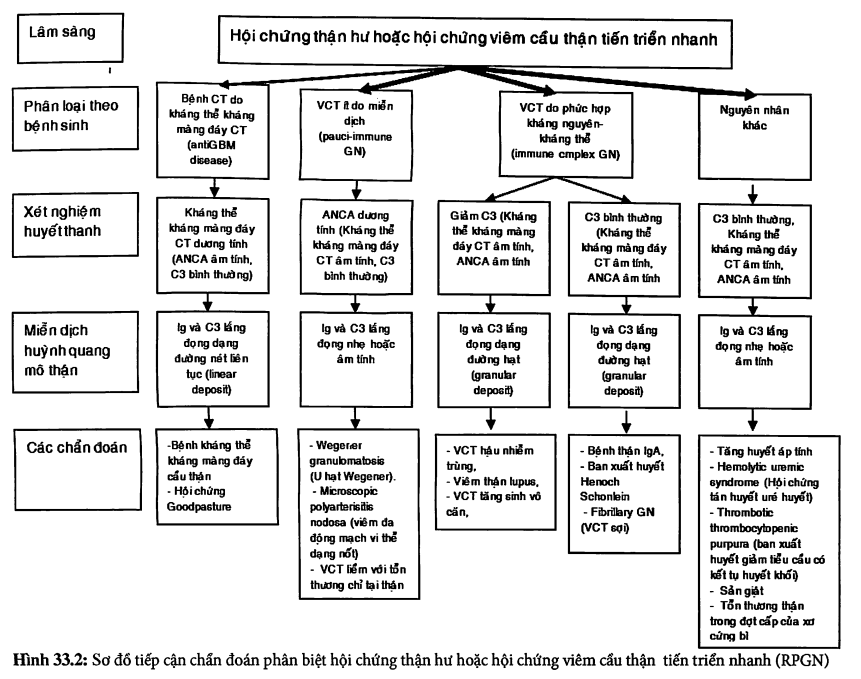
Một bệnh cầu thận có thể biểu hiện bằng một hoặc nhiều hội chứng trên lâm sàng, nên chỉ đơn thuần dựa vào triệu chứng lâm sàng và sinh hóa thì khó có thể chẩn đoán đầy đủ và chính xác tồn thương cầu thận (hình 33.1). Do vậy, cần phối hợp với các xét nghiệm sinh hóa, miễn dịch và sinh thiết thận để chẩn đoán (hình 33.2). Trong hình 33.2, việc xác định chẩn đoán nguyên nhân của hội chứng thận hư hoặc viêm cầu thận tiến triển nhanh, dựa vào xét nghiệm tìm (1) kháng thể kháng màng đáy cầu thận (anti-glomerular basement membrane, anti-GBM), (2) kháng thể kháng bào tương tế bào neutrophil (antinuclear cytoplasmic antibody, ANCA), (3) bổ thể C3 trong huyết tương, cũng như trên mô sinh thiết thận nhuộm bằng kỹ thuật miễn dịch huỳnh quang.
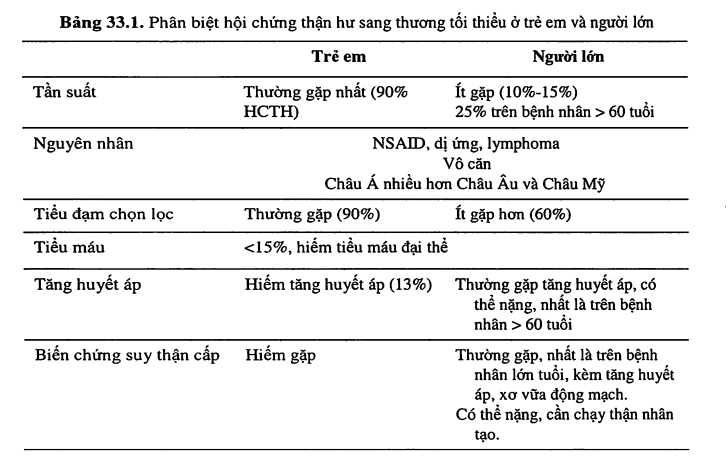
BỆNH CẦU THẬN SANG THƯƠNG TỐI THIỂU (MINIMAL CHANGE DISEASE, NIL DISEASE)
Bệnh cầu thận sang thương tối thiểu thường gặp ở trẻ em, người trẻ, và biểu hiện bằng hội chứng thận hư với tiểu đạm có chọn lọc (thành phần protein niệu chủ yếu albumin, thường gặp ở trẻ em hơn người lớn), không kèm suy thận mạn, cao huyết áp hoặc tiểu máu. Không thấy có tổn thương trên kính hiển vi quang học. Dưới kính hiển vi huỳnh quang, thường không ghi nhận chất lắng đọng, đôi khi có lắng đọng IgM. Dưới kính hiển vi điện từ chỉ thấy có tổn thương các chân giả (dính liền, phá hủy, bong tróc).
Bệnh cầu thận sang thương tối thiểu có thể là nguyên phát hoặc thứ phát do thuốc (kháng viêm không phải steroid, ampicilline, rifampin), do HIV, do heroin, hoặc thứ phát sau Hodgkin và lymphoma.
Nếu là nguyên phát, thì bệnh cầu thận sang thương tối thiểu đáp ứng tốt với điều trị bằng corticoid và hiếm khi có suy thận nên có tiên lượng tốt. Tuy nhiên bệnh có thể tái phát nên cần theo dõi và điều trị thích hợp tránh tái phát.
CÁC TỔN THƯƠNG CHÍNH CỦA BỆNH CẦU THẬN THEO BỆNH HỌC
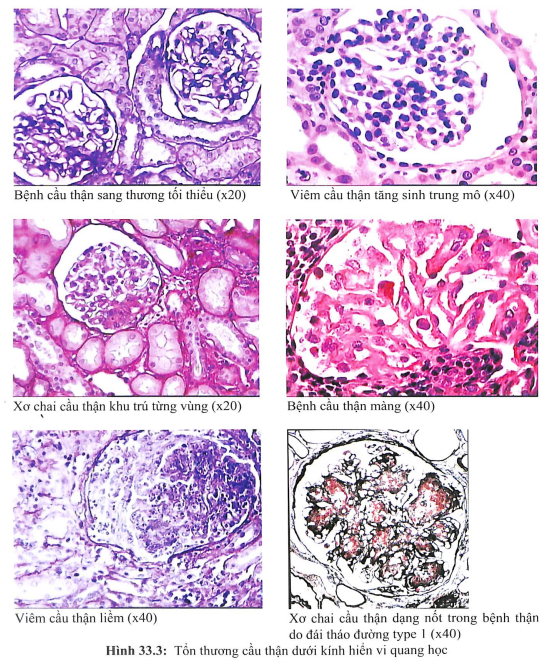
BỆNH CẦU THẬN SANG THƯƠNG TỐI THIỂU (MINIMAL CHANGE DISEASE, NIL DISEASE)
Bệnh cầu thận sang thương tối thiểu thường gặp ở trẻ em, người trẻ, và biểu hiện bằng hội chứng thận hư với tiểu đạm có chọn lọc (thành phần protein niệu chủ yếu albumin, thường gặp ở trẻ em hơn người lớn), không kèm suy thận mạn, cao huyết áp hoặc tiểu máu. Không thấy có tổn thương trên kính hiển vi quang học. Dưới kính hiển vi huỳnh quang, thường không ghi nhận chất lắng đọng, đôi khi có lắng đọng IgM. Dưới kính hiển vi điện tử chỉ thấy có tổn thương các chân giả (dính liền, phá hủy, bong tróc).
Bệnh cầu thận sang thương tối thiểu có thể là nguyên phát hoặc thứ phát do thuốc (kháng viêm không phải steroid, ampicilline, rifampin), do HIV, do heroin, hoặc thứ phát sau Hodgkin và lymphoma.
Nếu là nguyên phát, thì bệnh cầu thận sang thương tối thiểu đáp ứng tốt với điều trị bằng corticoid và hiếm khi có suy thận nên có tiên lượng tốt. Tuy nhiên bệnh có thể tái phát nên cần theo dõi và điều trị thích hợp tránh tái phát.
BỆNH CẦU THẬN MÀNG (MEMBRANOUS GLOMERULOPATHY)
Khác với bệnh cầu thận sang thương tối thiểu, bệnh cầu thận màng là tổn thương hay gặp ở người trưởng thành và người lớn tuổi. Bệnh biểu hiện bằng tiểu đạm đơn độc (20%), hoặc hội chứng thận hư (70%-80%), hoặc suy thận mạn (10-30%). Tổn thương bệnh học bao gồm dày lan tỏa màng đáy cầu thận với lắng đọng (chủ yếu là IgG, C3, ít hơn là IgA, IgM, Clq) ở vùng dưới tế bào biểu mô.
Bệnh cầu thận màng thường gặp do nguyên nhân thứ phát hơn nguyên phát. Bệnh cầu thận màng có thể thứ phát sau nhiễm trùng (như viêm gan siêu vi B, viêm gan siêu vi c, giang mai, nhiễm sán máng, sốt rét, phong, viêm nội tâm mạc nhiễm trùng), sau dùng thuốc (như muối vàng, penicillamine, captopril, kháng viêm không phải là steroid, thủy ngân), thứ phát sau bệnh tự miễn (lupus đỏ hệ thống, viêm đa khớp dạng thấp, hội chứng Sjogren), hoặc sau bệnh ác tính (carcinoma vú, phổi, đại tràng, dạ dày, thực quản, u thần kinh), hoặc sau các nguyên nhân khác như bệnh Crohn, sarcoidosis, bệnh hồng cầu liềm. Do vậy, cần loại trừ các nguyên nhân thứ phát trước khi kết luận bệnh cầu thận màng là nguyên phát.
Điều trị bệnh cầu thận màng nguyên phát còn nhiều bàn cãi, trong đó khoảng 30% diễn tiến lui bệnh tự nhiên sau 20 năm, khoảng 30% khỏi bệnh một phần, khoảng 30% diễn tiến đến suy thận mạn giai đoạn cuối sau 20-30 năm.
XƠ CHAI CẦU THẬN KHU TRÚ TỪNG VÙNG (FOCAL AND SEGMENTAL GLOMERULOSCLEROSIS)
Xơ chai cầu thận khu trú từng vùng biểu hiện chủ yếu bằng tiểu đạm đơn độc, trong đó dưới 15% biểu hiện bằng hội chứng thận hư, 10%-30% suy giảm chức năng thận chậm. Tổn thương thận đặc trưng bằng tổn thương xơ chai xuất hiện ở một số cầu thận ( nhỏ hơn 50% cầu thận: khu trú) và chỉ một vùng trong cầu thận bị tổn thương (từng vùng). Tổn thương xuất hiện đầu tiên ở vùng cầu thận sâu vùng cận tủy sau đó lan ra những cầu thận vùng vỏ. Ngoài cầu thận, ống thận và mô kẽ từng vùng cũng bị xơ hóa. Do sang thương này là tổn thương chỉ khu trú ở một số cầu thận, trong khi các cầu thận khác bình thường, và quá trình xơ hóa xuất hiện từ các cầu thận cận tủy, nên thường dễ chẩn đoán lầm với sang thương tối thiểu, khi số lượng cầu thận trên mẫu sinh thiết ít. Trong trường hợp đó, tổn thương ống thận đi kèm, tình trạng suy thận mạn, tổn thương lắng đọng trên miễn dịch huỳnh quang và đáp ứng kém với steroid giúp gợi ý sang thương xơ chai câu thận khu trú từng vùng để có thể có chỉ định sinh thiết thận lại nhằm xác đinh chẩn đoán.
Nguyên nhân của xơ chai cầu thận khu trú từng vùng có thể thứ phát sau bệnh thận do HTV, do heroin, do béo phì hoặc do bất kỳ nguyên nhân nào gây giảm số lượng nephron như thiểu sản thận, cắt bỏ một thận. Khoảng 20% xơ chai cầu thận khu trú từng vùng là nguyên phát và chiếm 20% bệnh cầu thận nguyên phát, riêng ở người da đen, thì sang thương chiếm ưu thế 65% bệnh cầu thận nguyên phát.
Bệnh thường đáp ứng kém với steroid. Hiếm khi có lui bệnh tự nhiên, chỉ khoảng 15% bệnh nhân đáp ứng với điều trị và hồi phục hoàn toàn, 50% tiến triển đến suy thận mạn giai đoạn cuối. Một khi đã suy thận giai đoạn cuối và bệnh nhân có khả năng ghép thận, cần lưu ý là tỉ lệ bệnh xơ chai cầu thận tái phát khá cao (50% trong lần ghép thứ nhất và 85% nếu ghép thận lại lần thứ hai).
VIÊM CẦU THẬN TĂNG SINH TẾ BÀO GIAN MẠCH (MESANGIAL PROLIFERATIVE GLOMERULONEPHRITIS)
Viêm cầu thận tăng sinh tế bào gian mạch biểu hiện bằng một trong các hội chứng như viêm cầu thận mạn tính, tiểu đạm dưới 3g/24 giờ, tiểu máu đơn độc, cao huyết áp, suy thận mạn. Tổn thương bệnh học qua sinh thiết là tăng sinh về số lượng và tế bào chất của tế bào gian mạch của cầu thận.
Nguyên nhân có thể là thứ phát do bệnh thận do IgA, ban xuất huyết Henoch Schonlein, viêm cầu thận hậu nhiễm hoặc gặp trong giai đoạn khởi đầu hoặc hồi phục của các sang thương tăng sinh lan tỏa và viêm cầu thận liềm, hoặc là sang thương đi kèm sang thương tối thiểu và xơ chai cầu thận khu trú từng vùng.
Tiên lượng tốt tùy thuộc vào biểu hiện lâm sàng. Nếu bệnh nhân chỉ tiểu máu đơn độc hoặc tiểu đạm dưới mức hội chứng thận hư thì tiên lượng tốt. Ngược lại, nếu tiểu đạm trong giới hạn hội chứng thận hư dễ dẫn đến suy thận mạn trong nhiều năm sau.
VIÊM CẦU THẬN TĂNG SINH MÀNG (MEMBRANOPROLIFERATIVE GLOMERULONEPHRITIS)
Viêm cầu thận tăng sinh màng là sang thương thường gặp ở người trưởng thành, biểu hiện lâm sàng bằng các hội chứng như hội chứng thận hư (chiếm 30%^40% hội chứng thận hư) hoặc hội chứng viêm thận, thiếu máu đơn độc, suy thận cấp hoặc suy thận tiến triển nhanh. Tổn thương bệnh học bao gồm tăng sinh lan tỏa tế bào trung mô, tế bào nội mô mao mạch tạo nên các tiểu thùy, thâm nhiễm bạch cầu đa nhân, dày màng đáy lan tỏa và tạo ra màng đáy có hai đường viền.
Nguyên nhân của viêm cầu thận màng có thể là nguyên phát hoặc thứ phát sau nhiễm trùng (như viêm nội tâm mạc nhiễm trùng, viêm gan siêu vi B, c, sốt rét do p. falciparum, sán máng, ổ nung mủ sâu), thứ phát sau bệnh ác tính như bệnh bạch cầu, lymphoma, bệnh lý miễn dịch như lupus đỏ hệ thống, xơ cứng bì, hội chứng Sjogren, sarcoidosis, dùng heroin).
Nếu không điều trị, 50% viêm cầu thận mạn diễn tiến đến suy thận mạn sau 10 năm và 90% suy thận mạn sau 20 năm. Nếu có điều trị thì tỉ lệ sống sau 10 năm có thể tăng lên 60%-85%.
VIÊM CẦU THẬN TĂNG SINH LAN TỎA (DIFFUSE PROLIFERATIVE GLOMERULONEPHRITIS)
Viêm cầu thận tăng sinh lan tỏa biểu hiện lâm sàng bằng hội chứng viêm thận cấp với tiểu máu do bệnh cầu thận, trụ hồng cầu trong nước tiểu, kèm giảm độ lọc cầu thận cấp tính.
Tổn thương bệnh học bao gồm tăng sinh lan tỏa toàn bộ cầu thận, thâm nhiễm bạch cầu đa nhân trung tính và monocyte.
Nguyên nhân có thể nguyên phát, hoặc thứ phát sau hậu nhiễm trùng, lupus đỏ hệ thống, ban xuất huyết Henoch Schonlein, hoặc do bệnh kháng thể kháng màng đáy cầu thận hoặc bệnh thận ít do căn nguyên miễn dịch (pauci-immune disease).
VIÊM CẦU THẬN LIỀM (CRESCENTIC GLOMERULONEPHRITIS)
Viêm cầu thận là sang thương có biểu hiện lâm sàng bàng hội chứng viêm thận tiến triển nhanh với cặn lắng kiểu viêm thận cấp, cao huyết áp, phù, thiểu niệu. Tổn thương bệnh học đặc trưng là tổn thương liềm tại khoang Bowman của cầu thận. Viêm cầu thận liềm thường gây suy thận nhanh trong vài tuần đến vài tháng, nên còn được gọi là viêm cầu thận tiến triển nhanh.
Nguyên nhân do bệnh kháng thể kháng màng đáy cầu thận, hội chứng Goodpasture. Tổn thương viêm cầu thận liềm có thể gặp là tổn thương đi kèm xuất hiện trên viêm cầu thận do bệnh ban xuất huyết Henoch Schonlein, viêm mạch máu hệ thống, lupus đỏ hệ thống hoặc do căn nguyên ít liên quan đến miễn dịch như u hạt Wegener, viêm nút quanh động mạch...
MỘT SỐ BỆNH CẦU THẬN THỨ PHÁT THƯỜNG GẶP
BỆNH THẬN DO ĐÁI THÁO ĐƯỜNG
Đái tháo đường là nguyên nhân hàng đầu gây suy thận giai đoạn cuối ở các nước phương Tây (30%-35% tại Bắc Mỹ). Trong đó, đái tháo đường type 1 chiếm 0,5% và type 2 chiếm 4%, và biến chứng thận xảy ra trong 30% đái tháo đường type 1 và trong 20% đái tháo đường type 2, và vì type 2 chiếm 90% của đái tháo đường nên số lượng bệnh nhân suy thận giai đoạn cuối do đái tháo đường type 2 vẫn chiếm ưu thế.
Theo KDOQI 2007, bệnh thận đái tháo đường (diabetic kidney disease, DKD) được chẩn đoán dựa vào: (1) tiểu albumin đại lượng hoặc vi lượng kèm theo tổn thương đáy mắt do ĐTĐ, hoặc (2) tiểu albumin vi lượng trên bệnh nhân đái tháo đường type 1 kéo dài trên 10 năm, hoặc (3) chẩn đoán bằng cách loại trừ các bệnh thận khác trên bệnh nhân ĐTĐ.
Yếu tố nguy cơ của bệnh thận do đái tháo đường là tăng đường huyết, tăng huyết áp, tăng huyết áp tại cầu thận kèm tăng lọc cầu thận và tiểu đạm, hút thuốc lá, tăng lipid máu, và bất thường trong gen quy định hoạt tính của trục rennin-angiotensin-aldosterone.
Theo Carl Mogensen, bệnh thận do đái tháo đường type 1 diễn tiến theo các giai đoạn sau:
- Khởi đầu là tăng độ lọc cầu thận và tăng huyết áp tại cầu thận, xuất hiện sau 10 năm bị đái tháo đường. Các xét nghiêm nước tiểu và chức năng thận bình thường.
- Khoảng 5 năm sau, xuất hiện tiểu albumin vi lượng (microalbumin niệu).
- Khoảng 5-10 năm sau, bắt đầu xuất hiện tiểu albumin đại lượng (macroalbumin niệu) kèm tăng huyết áp. Bệnh nhân vào bệnh thận vào giai đoạn toàn phát (overt nephropathy).
- Khoảng 5 năm sau, tiểu đạm đại lượng diễn tiến nặng dần đến hội chứng thận hư, kèm suy giảm chức năng thận và tăng huyết áp tiến triển nặng dần.
- Khoảng 5-10 năm sau, bệnh nhân vào suy thận giai đoạn cuối.
Còn với đái tháo đường type 2, biểu hiện lâm sàng tương tự đái tháo đường type 1, nhưng diễn tiến các giai đoạn của bệnh thận có thể ngắn hơn vì có nhiều bệnh nhân đã có sẵn tăng huyết áp hoặc bệnh thận từ trước. Các bằng chứng hỗ trợ cho chẩn đoán tổn thương thận của đái tháo đường là:
- Thận có kích thước bình thường hoặc lớn trên siêu âm.
- Có tổn thương đáy mắt đang tiến triển (gặp trong 90% đái tháo đường type 1 và 60% đái tháo đường type 2 có tổn thương thận).
- Cặn lắng nước tiểu sạch, không kèm tiểu máu do bệnh cầu thận.
Bệnh thận do đái tháo đường thường chẩn đoán chủ yếu dựa vào diễn tiến lâm sàng, hiếm khi cần sinh thiết thận. Tổn thương giải-phẫu-bệnh bệnh thận do đái tháo đường là (1) xơ chai cầu thận dạng nốt, (2) xơ cầu thận, hoặc chỉ là (3) dày màng đáy và tăng sinh gian mạch.
BỆNH THẬN DO LUPUS ĐỎ HỆ THỐNG
Lupus đỏ hệ thống là bệnh tự miễn với tổn thương đa cơ quan, trong đó 40%-85% có biến chỨng thận. Lupus đỏ hệ thống có biến chứng thận khi có một trong hai tiêu chuẩn sau:
- Tiểu đạm > 0,5g/24 giờ.
- Cặn lắng bất thường bao gồm tiểu máu với trụ hồng cầu, hoặc trụ niệu bất thường. Bệnh cảnh lâm sàng đa dạng, từ bất thường nước tiểu không triệu chứng, hội chứng thận hư, viêm vi cầu thận cấp, viêm vi cầu thận mạn, suy thận cấp, suy thận mạn hoặc suy thận tiến triển nhanh.
Tổn thương bệnh học của thận do lupus theo phân loại của Tổ chức Y tế Thế giới (WHO):
- Loại I: sang thương tối thiểu do lupus.
- Loại II: viêm cầu thận tăng sinh trung mô do lupus.
- Loại III: viêm cầu thận tăng sinh khu trú từng phần do lupus.
- Loại IV: viêm cầu thận tăng sinh lan tỏa do lupus.
- Loại V: bệnh cầu thận màng do lupus.
- Loại VI: xơ chai cầu thận tiến triển (giai đoạn cuối) do lupus.
Ngoài phân loại theo WHO, tổn thương bệnh học của thận do lupus theo phân loại theo Hội Thận Học Quốc Tế/Hội Giải Phẫu Bệnh Thận (International Society of Nephrology/Renal Pathology Society, ISN/RPS 2003). Phân loại này chi tiết hơn và kèm phân dạng hoạt động hoặc không hoạt động.
Viêm thận do lupus diễn tiến thành từng đợt cấp, sau đó hồi phục rồi tái phát. Đợt cấp của viêm thận do lupus được báo hiệu bằng tiểu protein gia tăng, hoặc xuất hiện cặn lắng bất thường, thay đổi huyết thanh chẩn đoán (như giảm bổ thể ở 75%-90% bệnh nhân, nhất là bệnh nhân loại IV), kháng thể kháng nhân dương tính (95-99%), giảm khi đáp ứng với điều trị, các tự kháng thể khác cũng dương tính (kháng thể kháng DNA, kháng thể kháng Sm). Các loại của tổn thương thận do lupus có thể chuyển từ loại này sang loại kia trong quá trình diễn tiến bệnh và điều trị.
BỆNH THẬN DO VIÊM GAN SIÊU VI B
Tại các vùng dịch tễ của viêm gan siêu vi, có thể 80%-100% trẻ em và 30%-45% người lớn được chẩn đoán bệnh cầu thận màng có HBsAg (+). Các đối tượng nguy cơ là những người dùng ma túy qua đường tĩnh mạch hoặc có tiếp xúc với bệnh phẩm là máu như nhân viên xét nghiệm, đơn vị thận nhân tạo. Tổn thương gan thường gặp là viêm gan mạn thể tồn tại hoặc tấn công với rối loạn chức năng gan.
Tổn thương thận do viêm gan siêu vi thường biểu hiện bằng hội chứng thận hư kèm với tiểu máu vi thể, hiếm khi với cao huyết áp và suy thận mạn. Tổn thương bệnh học thường gặp nhất là bệnh cầu thận màng. Ngoài ra còn có thể gặp viêm cầu thận tăng sinh màng, bệnh thận do IgA hoặc bệnh thận do immunoglobulin lạnh.
Diễn tiến 2/3 trẻ em hồi phục tự nhiên sau ba năm, song ở người lớn thì 30% suy thận tiến triển sau 5 năm và trong đó 10% vào suy thận giai đoạn cuối. Điều trị viêm gan siêu vi B là nền tảng cho sự hồi phục bệnh thận thứ phất sau viêm gan virus B.
Cần lưu ý việc dùng steroid và thuốc độc tế bào có thể làm gia tăng sự sinh sản của siêu vi và nặng thêm bệnh gan.
TÀI LIỆU THAM KHẢO
- Brenner BM, the Kidney, Saunders, 6th ed., Vol 2, pp 1263-1349, 2001.
- Greenberg A, Primer on Kidney diseases, 2nd ed., Academic press, pp. 127-169,2009.
- Kasper D, Braunward, Fauci, et al., Harrison's Principles of Internal Medicine, 16th ed, McGraw Hill, pp 1674-1684, 2005.
- Massry SG, Glassock RJ, Textbook of Nephrology, 4th ed., Lippincott Willians and Wilskin, pp 694-725, 2001.
- O'Callaghan CA, Brenner BM, The Kidney at glance, 1st ed., Blackwell Science, pp. 68-71, 2000.