SỰ PHÁT SINH VÀ DẪN TRUYỀN XUNG ĐỘNG TẠI TIM
Cơ tim ngoài những sợi cơ vân làm nhiệm vụ co bóp còn có chứa những tế bào được biệt hóa có khả năng phát sinh và dẫn truyền xung động. Xung động lan theo hệ thống dẫn truyền đi từ nút xoang đến tận mạng Purkinje. Khi tế bào phát xung động, xung động đó sẽ được truyền đi và tế bào bị khử cực.
Điện thế màng lúc nghỉ
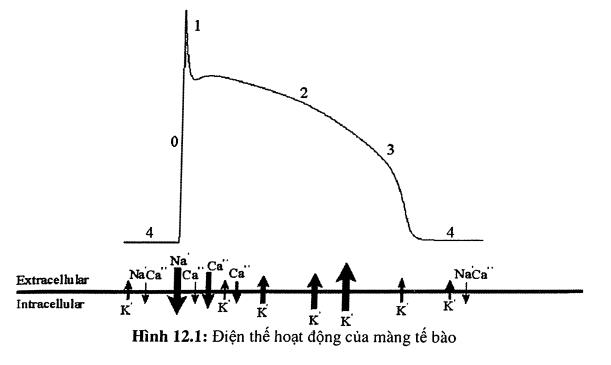
Bên trong tế bào, nồng độ ion K+ cao hơn ion Na+, trong khi bên ngoài màng tế bào thì Na+ lại cao hơn và điều này tạo nên một hiệu điện thế là - 90 mV (milivolt) ở bên trong tế bào. Như vậy khi nghỉ ngơi, tế bào ở trạng thái phân cực-bên trong tích điện âm và bên ngoài tích điện dương và một cặp âm dương đối nhau được gọi là dipole.
Điện thế màng khi tế bào bị khử cực
Khi tế bào bị kích thích, hiện tượng khử cực bắt đầu. Đây là một quá trình điện-hóa và kết quả là bên trong màng tế bào sẽ tích điện dương, bên ngoài tích điện âm.
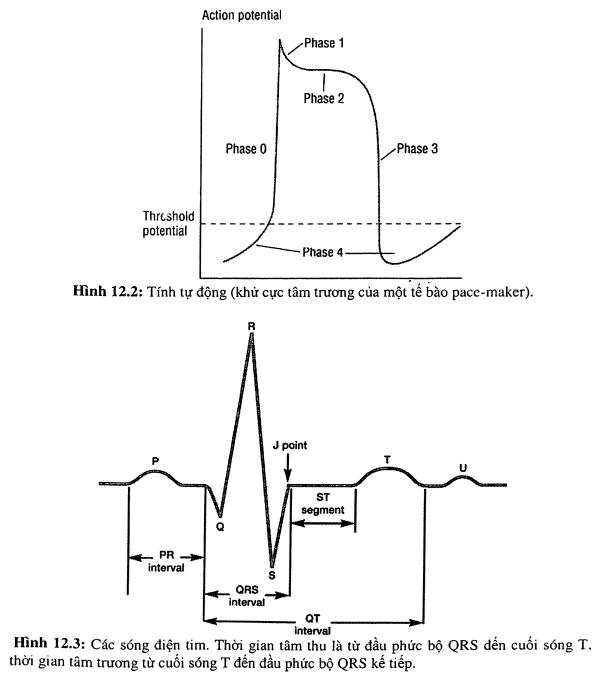
Các giai đoạn của quá trình khử cực (hình 12.1)
- Khử cực nhanh đến pha 0: tính thấm của màng tế bào tăng cao, ion Na+ ùa vào trong tế bào, điện thế hoạt động tăng lên đến 20 mV.
- Hồi cực: chia làm 3 pha:
- Pha 1: điện thế trở về nhanh chóng đến 0 mV sau khi “tăng vọt” lên đến 20 mV.
- Pha 2: giai đoạn bình nguyên (plateau). Dòng canxi được bơm chậm từ ngoài vào trong tế bào.
- Pha 3: hồi cực nhanh. Dòng K+ được bơm ra khỏi tế bào. Điện thế trở lại - 90 mV. Chấm dứt thời kỳ tâm thu.
- Nghỉ ngơi: pha 4. Tế bào nằm yên lặng, ổn định cho đến khi có một kích thích mới. Tuy nhiên ở các tế bào có khả năng tạo nhịp (pace maker), pha 4 sẽ đi dốc dần lên, do Na+ được bơm chậm vào trong tế bào. Khi đạt một ngưỡng điện thế, tế bào sẽ tự động khử cực và phát sinh xung động. Hiện tượng này gọi là sự khử cực tâm trương hay khử cực chậm (hình 12.2). Đây chính là nền tảng của tính tự động và là một đặc điểm của tất cả các mô tạo nhịp trên tất cả hệ thống dẫn truyền của tim.
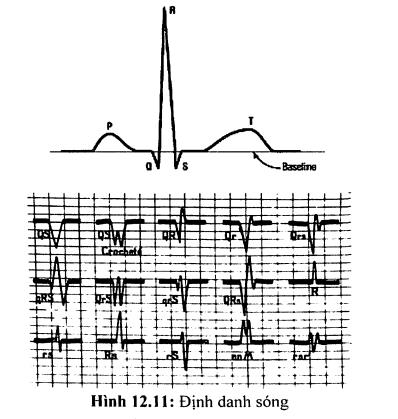
Trên ECG ta sẽ ghi được các sóng (hình 12.3):
- Sóng P: sự khử cực của nút xoang.
- Phức bộ QRS: Pha 0 và pha 1 của điện thế hoạt động.
- Đoạn ST và sóng T: pha 2 và 3 cùa điện thế hoạt động.
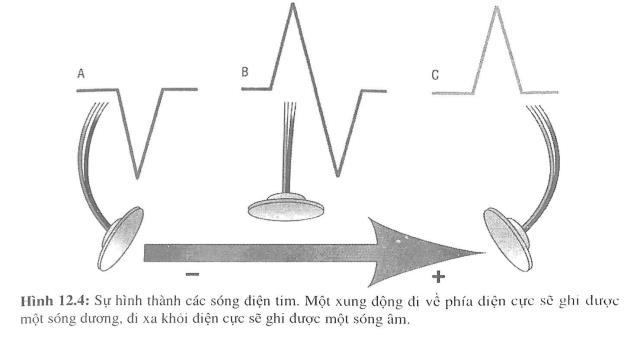
Để ghi nhận hoạt động điện của tim, người ta dùng galvanometer (lấy tên của Luigi Galvani, 1737-1798, nhà cơ thể học đại học Bologna, Ý) để ghi lại biên độ và chiều (cực) sự chênh lệch điện thế giữa hai điểm trên cơ thể. Khi xung động diện đi về phía điện cực, ta ghi được sóng dương và khi xung động đi xa khỏi điện cực ta ghi được sóng âm. Một điện cực đặt vuông góc với chiều di chuyển của xung động sẽ ghi được sóng hai pha với pha dương trước và pha âm phía sau (hình 12.4). Đây chính là nguyên tắc hình thành các sóng điện tim.
HỆ THỐNG DẪN TRUYỀN
Các tế bào tạo nhịp là các tế bào cơ tim biệt hóa cao, mỗi nhóm, tế bào có tần số phát nhịp tự động riêng biệt. Chúng nằm tại nút xoang, một vài vùng ở tâm nhĩ, bộ nối nhĩ thất, bó His, các nhánh và mạng Purkinje ở nội mạc của tâm thất. Có sự phân cấp về tính tự động. Nút xoang có thời gian khử cực tự phát (pha 4) ngắn nhất nên mang tính tự động và tính kích thích với tần số cao nhất. Các tế bào Purkinje và tế bào cơ tim có tính tự động chậm nhất. Do đó nút xoang nắm quyền chủ nhịp vì xung động phát sinh từ đó sẽ kích thích các ô tạo nhịp khác trước khi chúng đạt tới ngưỡng khử cực của chúng.
Chu kỳ điện học bắt đầu bằng sự tự khử cực của các tê bào của nút xoang – nằm ngay chỗ tiếp giáp của tĩnh mạch chủ trên và nhĩ phải. Làn sóng điện học này lan tỏa khắp tâm nhĩ và đi đến nút nhĩ thất qua các đường dẫn truyền đặc biệt ở vách liên nhỉ, các bó liên nút và bó Bachmann nối liền hai tâm nhĩ. Sóng khử cực tâm nhĩ tập trung lại và lan đến nút nhĩ thất. Nút nhĩ thất nằm tại phần thấp của nhĩ phái, giữa xoang vành và lá vách của van ba lá. Dẫn truyền qua nút nhĩ thất làm chậm xung động khá nhiều tạo nên khoảng PR trên điện tim. Sau dó dẫn truyền xảy ra nhanh theo bó His, các nhánh và mạng Purkinje.
Nhánh phải mỏng và tương đối dài chạy dọc phía bên phải của vách liên thất tới cơ trụ trước của thất phải trước khi chia ra thành mạng Purkinje. Nhánh trái chia làm hai nhánh chính là phân nhánh trái trước và trái sau chi phối toàn bộ thành tự do thất trái và phía trái của vách liên thất. Hướng cơ thể học của các phân nhánh này có vai trò liên quan đến trục điện tim. Nút xoang được cung cấp máu bởi một nhánh của động mạch vành phải ở 60% các bệnh nhân và 40% từ động mạch vành trái. Nút nhĩ thất được cấp máu từ động mạch vành phải ở 80% bệnh nhân. Bó His có hai nguồn cấp máu từ cả động mạch vành phải và trái. Nhánh phải và phân nhánh trái trước được cấp máu bởi động mạch liên thất trước, còn phân nhánh trái sau có hai nguồn cấp máu.
Sự khử cực tâm thất bắt đầu tại phía bên trái vách liên thất. Sau đó xung động điện lan từ nội tâm mạc đến thượng tâm mạc của hai tâm thất, sau đó di chuyển từ mỏm về phía đáy của thành tự do tâm thất. Phức bộ QRS được hình thành do sự khử cực tâm thất. Tiếp theo giai đoạn khử cực là một thời gian ngắn có rất ít hoạt động điện tương ứng với đoạn ST. Hoạt động điện kết thúc bằng sự hồi cực của tâm thất từ thượng tâm mạc đến nội tâm mạc và từ mỏm đến đáy. Sự đảo ngược hưóng của dòng điện này hình thành nên sóng T dương bình thường.
CÁCH MẮC ĐIỆN CỰC
Chuyển đạo chuẩn
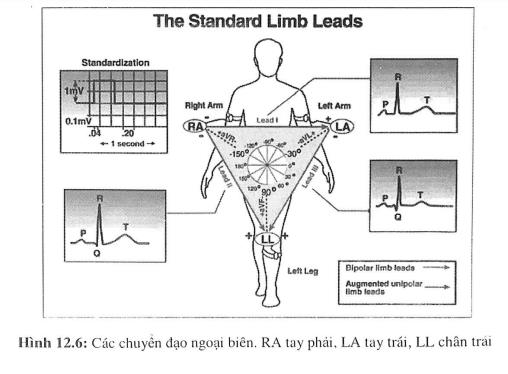
Einthoven đã thiết lập cách mắc điện cực để hình thành ba chuyển đạo chuẩn như sau:
- Chuyển đạo D I: cực âm ở tay phải, cực dương ở tay trái.
- Chuyển đạo D II: cực âm ở tay phải, cực dương ở chân trái.
- Chuyền đạo D III: cực âm ở tay trái, cực dương ở chân trái.
- Về phương diện toán học thì chuyển đạo II = chuyển đạo I + chuyển đạo III.
Chuyển đạo đơn cực chi
Wilson đã nối liền ba điện cực của chuyển đạo chuẩn thành một chuyển đạo trung tâm có điện thế bằng 0 và nối vào một cực của máy đo, cực còn lại của máy đo trở thành cực dương hay điện cực thăm dò và sẽ ghi nhận điện thế tại nơi gắn điện cực.
- aVR: tay phải.
- aVL: tay trái.
- aVF: chân trái
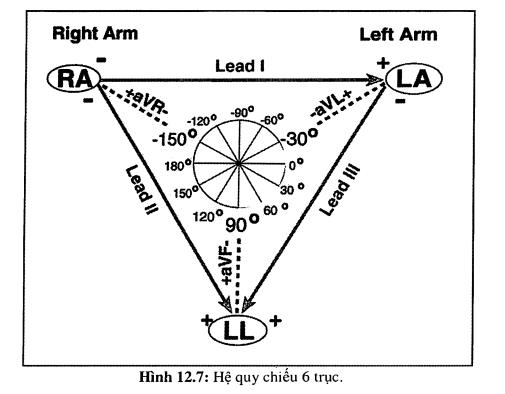
Để thuận tiện sáu chuyển đạo trên được quy về một trục tạo thành hệ sáu trục như hình 12.7.
Các chuyển đạo trước tim
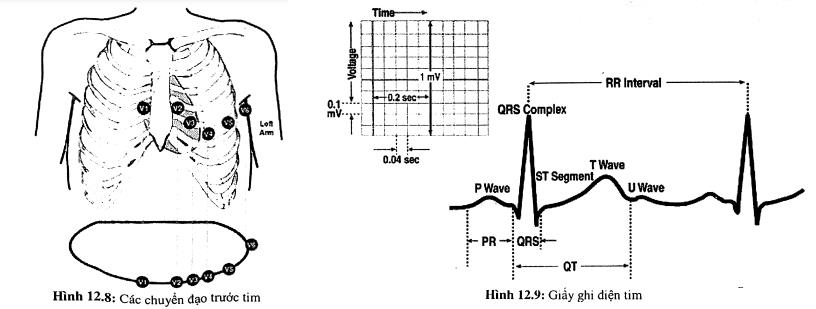
Có 6 chuyển đạo đơn cực trước tim ghi lại điện thế của tim theo mặt phẳng ngang vuông góc 90 độ so với mặt phẳng trán. Điện cực thăm dò sẽ ghi lại điện thế từ 6 vị trí theo quy ước như sau:
- VI: khoảng liên sườn 4, bờ phải xương ức.
- V2: khoảng liên sườn 4 bờ trái xương ức.
- V3: nằm giữa V2 và V4.
- V4: khoảng liên sườn 5, đường trung đòn trái.
- V5: khoảng liên sườn 5, đường nách trước.
- V6: khoảng liên sườn 5, đường nách giữa
GIẤY GHI ĐIỆN TIM
Giấy ECG sẽ ghi với các vận tốc 12.5, 25, 50 hay 100 mm/giây. Ở vận tốc chuẩn là 25 mm/giây, mỗi ô nhỏ sẽ là 1/25 hay 0,04 giây. Vì mỗi ô lớn có 5 ô nhỏ nên sẽ bằng 5 X 0,04 = 0,2 giây, do đó cứ năm ô lớn là 1 giây.
Chiều cao (biên độ) của các sóng có thể đo bằng mm. Trên giấy ECG, một ô nhỏ có chiều cao là 1 mm. Do đó, một ô lớn sẽ cao 5 mm. Mọi dữ kiện trên ECG đều có thể đo bằng mm hay milli giây.
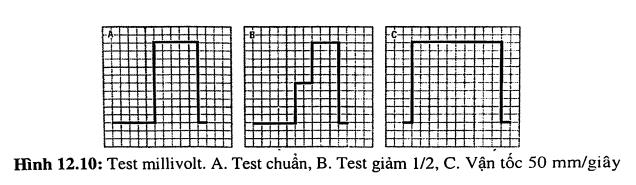
Ở đầu bản ghi điện tim thường có một hình giống như bậc thang gọi là test millivolt hay test định chuẩn. Một test chuẩn sẽ có chiều cao 10 mm ứng với 1 mV và rộng 0,2 giây. Đôi khi test chuẩn được hạ thấp còn 1/2, thường gặp khi biên độ sóng quá cao khiến chúng bị lẫn vào nhau. Ngoài ra chúng ta còn phải chú ý đến trường hợp giấy chạy ở vận tốc 50 mm/giây thay vì 25 mm/giây.
ĐỊNH DANH SÓNG
Một bản ghi điện tim thể hiện các sóng khác nhau. Khi dòng điện đi về phía điện cực ta ghi được sóng dương (phía trên đường đẳng điện), khi dòng điện đi xa khỏi điện cực, ta ghi được sóng âm (nằm phía dưới đường đẳng điện). Theo quy ước ta dùng chữ in hoa (PQRS) khi sóng có biên độ > 5 mm và dùng chữ thường (pqrs) khi biên độ sóng < 5 mm.
- Sóng P: khử cực tâm nhĩ.
- Sóng Q: sóng âm đầu tiên của khử cực thất.
- Sóng R: sóng dương đầu tiên của khử cực thất.
- Sóng S: sóng âm của khử cực thất đi sau sóng R.
- Sóng QS: chỉ có một sóng âm mà không có sóng dương nào đi trước hoặc đi sau.
- Sóng R’: sóng dương thứ hai của khử cực thất, theo sau sóng s.
- Sóng T: hồi cực thất.
- Sóng U: đi sau sóng T và trước sóng p tiếp theo. Hồi cực của mạng Purkinje.
PHẦN THỰC HÀNH
Để có thể phân tích một bản điện tim, ta cần tiếp cận một cách có hệ thống. Chúng ta sẽ lần lượt đánh giá theo hệ thống các điểm sau đây:
- Tần số tim.
- Nhịp cơ bản là nhịp gì.
- Các khoảng (PR/QRS/QT).
- Trục.
- Phì đại.
- Nhồi máu (thay đồi QRST).
TẦN SỐ TIM
Cách tính tần số tim
Cách dễ nhất để tính tần số tim là dùng “Luật 300”: khi nhịp tim đều, tần số tim bằng 300 chia cho số ô lớn giữa khoảng RR, với vận tốc giấy ghi là 25 mm/giây, thời gian ghi nhận một ô nhỏ trên giấy là 0,04 giây. Thời gian của một ô lớn là 0,2 giây (mỗi ô lớn có 5 ô nhỏ, 5 X 0,04=0,2).
Do đó thời gian để ghi được 5 ô lớn sẽ bằng 1 giây chẵn (5 X 0,02 = 1). Do đó nếu phức bộ QRS xảy ra cách nhau một ô lớn thì khoảng cách RR sẽ là 0,20 giây và tần số tim là 300 lần/phút (5 nhịp/giây X 60 giây = 300 nhịp/phút). Theo hình vẽ (hình 12.12) ta thấy nếu khoảng cách RR là 2 ô lớn thì tần số tim bằng 300/2 = 150 lần/phút. Nếu RR là 3 ô lớn, tần số tim bằng 100/phút (300/3). Nếu RR là 4 ô lớn, tần số tim bằng 75/phút (300/4).
Cách tính khác: đếm 25 ô lớn (mỗi ô lớn = 0,2 giây). Như vậy 25 ô = 0,2 X 25 = 5 giây. Đếm số chu kỳ trong 5 giây. Nhân số chu kỳ với 12 = tần số tim.
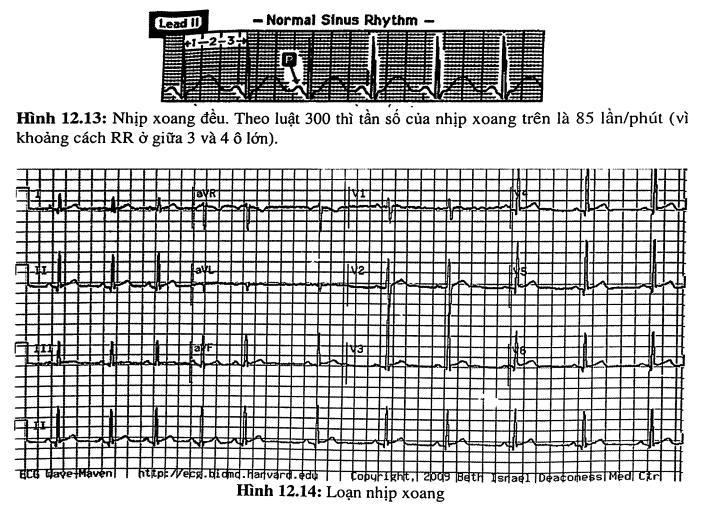
NHỊP XOANG
Theo định nghĩa, sóng p sẽ luôn luôn dương ở chuyển đạo D II khi nhịp tim là nhịp xoang (hình 12.13). Nếu sóng p ở D II không dương, điều đó có nghĩa nhịp tim không phải là nhịp xoang (trừ khi tim ở bên phải - dextrocardia - hoặc mắc sai điện cực). Nghi ngờ mắc sai điện cực hay tim bên phải khi, D I ghi được toàn sóng âm (P âm, QRS âm, T âm), QRS dương ở aVR và/hoặc p âm ở D II.
Nhịp xoang có bốn dạng cơ bản:
- Nhịp xoang bình thường: nhịp đều, tần số từ 60 - 99 lần/phút.
- Nhịp chậm xoang: nhịp đều, tần số < 60 lần/phút.
- Nhịp nhanh xoang: nhịp đều, tần số > 100 lần/phút (ở người lớn).
- Rối loạn nhịp xoang (sinus arrhythmia) (hình 12.14): nhịp không đều mặc dù vẫn là nhịp xoang. Rối loạn nhịp xoang là một dạng biến đổi bình thường hay gặp ở trẻ em và người trẻ.
CÁC RỐI LOẠN NHỊP TRÊN THẤT (PHỨC BỘ QRS HẸP)
Một rối loạn nhịp gọi là trên thất khi xung động điện phát sinh ngay tại hay ở phía trên nút nhĩ thất. Các rối loạn nhịp chính trong nhóm này là:
- Rung nhĩ.
- Flutter nhĩ.
- Cơn nhịp nhanh kịch phát trên thất.
- Nhịp bộ nối.
Rung nhĩ
Rung nhĩ có đặc điểm là nhịp tim không đều một cách hổn loạn (thường gọi là loạn nhịp hoàn toàn). Đường đẳng điện có dạng lượn sóng (sóng f)
Rung nhĩ có thể:
- Đáp ứng thất nhanh: khi tần số thất trung bình >120 lần/phút.
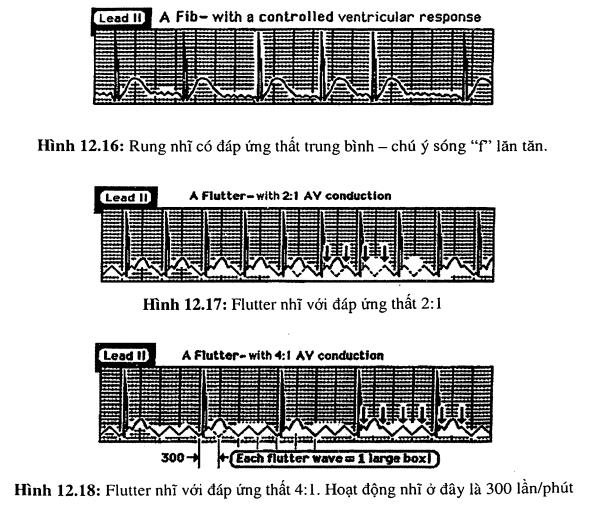
- Đáp ứng thất trung bình (có kiểm soát): khi tần số thất trung bình từ 70-110 lần/phút (hình 12.16).
- Đáp ứng thất chậm: khi tần số trung bình < 60 lần/phút.
Flutter nhĩ
Flutter nhĩ có đặc điểm hoạt động nhĩ xảy ra với tần số khoảng 300/phút biểu hiện dưới dạng sóng răng cưa thường thấy rõ ở các chuyển đạo phía dưới. Đáp ứng thất thường gặp trong flutter nhĩ là dẫn truyền nhĩ thất 2:1. Nghĩa là tần số thất trong flutter nhĩ là 150 lần/phút (hình 12.17). ít gặp hơn là đáp ứng thất 4:1 (tần số thất là 75 lần/phút) (hình 12.18) hoặc đáp ứng thất thay đổi. Hiếm gặp dẫn truyền nhĩ thất có số lẻ (1:1, 3:1, 5:1).
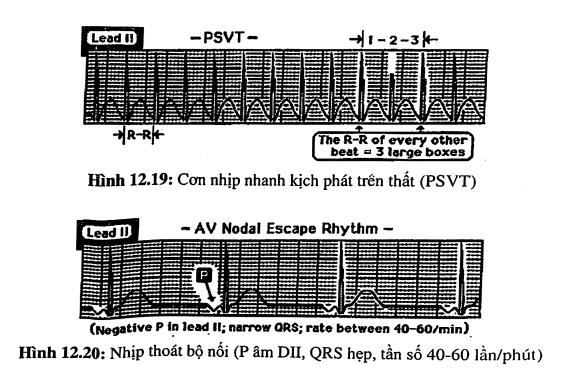
Con nhịp nhanh kịch phát trên thất (paroxysmal supraventricular tachycardia, PSVT)
PSVT (hình 12.19) là một nhịp nhanh trên thất đều thường xảy ra với tần số 150- 240 lần/phút. Hoạt động nhĩ thường không thấy rõ. Về cơ chế, PSVT là một nhịp nhanh do vòng vào lại (reentry) tại nút nhĩ thất và vì vậy người ta còn gọi nó là nhịp nhanh do vòng vào lại tại nút nhĩ thất (AV nodal reentry tachycardia, AVNRT). Xung động liên tục quay vòng trong nút nhĩ thất cho đến khi vòng vào lại bị cắt đứt (do thuốc, các nghiệm pháp cường phế vị hay tự hết).
Các nhịp bộ nối
Nhịp bộ nối hay nhịp tại nút nhĩ thất là những nhịp trên thất đều mà hoạt động nhĩ có nguồn gốc từ nút nhĩ thất. Vì vậy, sóng p ở D II hoặc âm (khi nó đi trước hoặc đi sau phức bộ QRS) hoặc hoàn toàn không thấy. Nhịp bộ nối có ba dạng căn bản:
- Nhịp thoát bộ nối (hình 12.20): tần số bộ nối phát ra từ 40-60 lần/phút (nhịp này xảy ra khi nút xoang phát chậm hoặc ngưng chức năng chủ nhịp của mình).
- Nhịp bộ nối gia tốc: tần số bộ nối tăng đến 61-99 lần/phút và nắm quyền chủ nhịp.
- Nhịp nhanh bộ nối: khi nhịp nhanh hơn 100 lần/phút.
NGOẠI TÂM THU
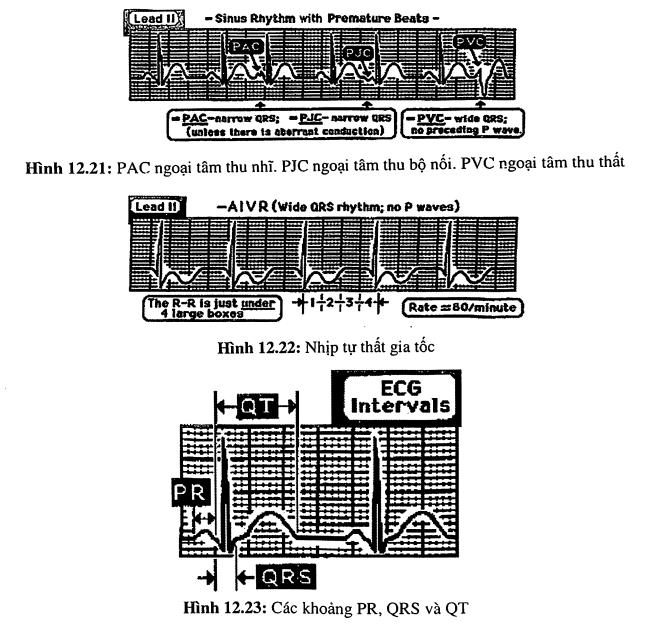
Ngoại tâm thu là những phức bộ QRS làm gián đoạn nhịp cơ bản bằng cách xảy ra sớm hơn so với dự định (hình 12.21). Có ba dạng cơ bản:
- Ngoại tâm thu nhĩ: khi nhịp cơ bản bị xen kẽ hay gián đoạn bởi một nhát bóp đến sớm có nguồn gốc từ tâm nhĩ mà không phải từ nút xoang (sóng p có hình dạng khác). Thường thì xung động được dẫn truyền với phức bộ QRS hẹp có hình dạng tương tự nhịp xoang cơ bản.
- Ngoại tâm thu bộ nối: nhịp cơ bản xen kẽ bởi nhát bóp tới sớm xuất phát từ bộ nối nhĩ thất. Phức bộ QRS thường hẹp và có hình dạng giống phức bộ cơ bản. Sóng p ở D II âm hoặc không thấy.
- Ngoại tâm thu thất: nhịp cơ bản bị xen kẽ bởi nhát bóp tới sớm xuất phát từ tâm thất. Ngoại tâm thu thất thường có QRS dãn rộng và có hình dạng rất khác với nhịp xoang cơ bản.
Rối loạn nhịp thất
Do nguồn gốc từ thất nên phức bộ QRS rộng và có hình dạng khác với nhịp xoang cơ bản. Các rối loạn nhịp thất có thể là nhịp thoát (khi các trung tâm tạo nhịp trên thất không làm việc) hoặc nhịp chiếm quyền (khi các ổ phát nhịp tại thất tăng tốc và chiếm lấy chức năng tạo nhịp). Hoạt động nhĩ trong các rối loạn nhịp thất thường không thấy, phân ly nhĩ thất hay dẫn truyền ngược (retrograde).
- Nhịp thoát tự thất chậm: khi tần số thất từ 20-40 lần/phút (tần số nội tại của ổ thoát thất).
- Nhịp tự thất gia tốc (hình 12.22): khi tần số > 40 lần/phút, nhưng không quá 110- 120 lần/phút.
- Nhịp nhanh thất: tần số vượt quá 120- 130/phút. Nhịp nhanh thất luôn luôn thuộc loại “cướp quyền”.
KHOẢNG PR
Khoảng PR (hình 12.23) là khoảng thời gian từ lúc bắt đầu khử cực tâm nhĩ (đầu sóng P) cho đến khi bắt đầu khử cực tâm thất (đầu phức bộ QRS). Chuyển đạo tốt nhất để đo khoảng PR là DII. Ở người lớn, sóng p dương ở chuyển đạo này (nếu là nhịp xoang). Khoảng PR bình thường là từ 0,12- 0,20 giây. Khoảng PR gọi là “ngắn” khi < 0,12 giây ở DII (gặp trong hội chứng Wolf- Parkinson White với dẫn truyền qua đường phụ). PR kéo dài khi > 0,20 giây (lớn hơn một ô lớn) - blốc nhĩ thất độ I.
KHOẢNG QRS VÀ BLỐC NHÁNH
Khoảng QRS đại diện cho thời gian khử cực tâm thất. Khi ở nhịp xoang, thời gian cần thiết để hoàn thành việc hoạt hóa tâm thất không quá 0,10 giây. Các điểm chính cần ghi nhớ:
- Thời gian QRS có thể đo ở bất cứ chuyển đạo nào trong số 12 chuyển đạo của bản điện tim. Ta hãy chọn chuyển đạo nào có phức bộ QRS dài nhất.
- Chọn 0,10 giây là giới hạn trên của QRS ở người lớn - phức bộ QRS được coi là rộng khi lớn hớn 1/2 ô lớn.
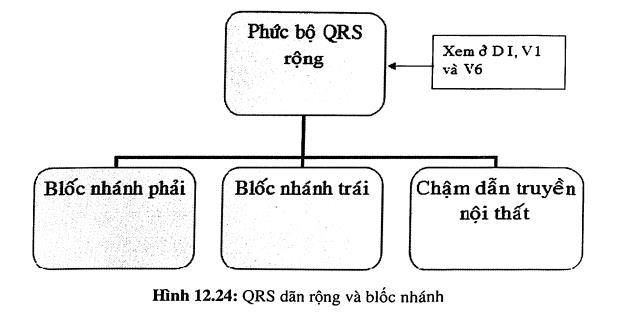
Khi phức bộ QRS dãn rộng, với điều kiện là nhịp phải là trên thất (không phải nhanh thất) và QRS rộng không do hội chứng WPW, ta phải xem xét tại sao nó lại rộng, về mặt thực hành có ba khả năng:
- Blốc nhánh phải.
- Blốc nhánh trái.
- Chậm dẫn truyền nội thất.
Chú ý ba chuyển đạo chính dùng để xác định rối loạn dẫn truyền (blốc nhánh phải, blốc nhánh trái và chậm dẫn truyền nội thất) là D I, VI và V6.
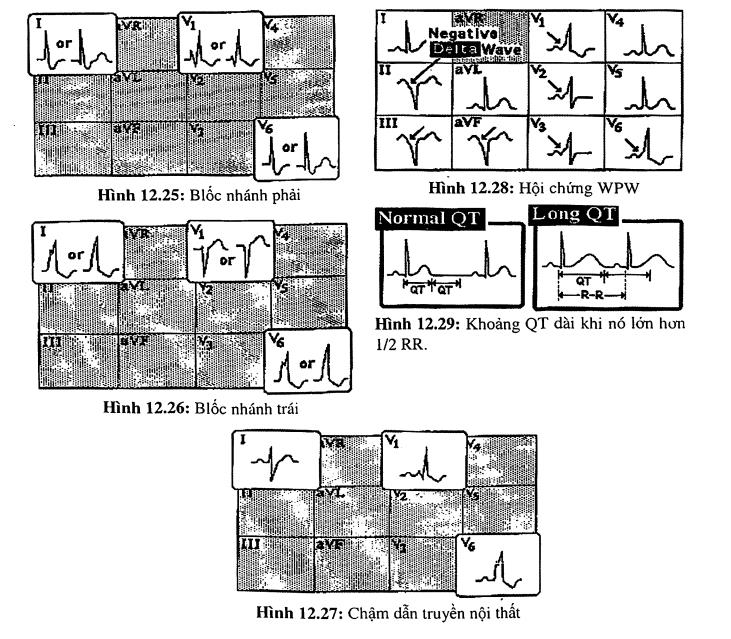
Blốc nhánh phải
QRS rộng (ít nhất 0,11 giây), dạng rSR’ hay rsR’ ở chuyển đạo bên phải là VI (hình 12.25) và sóng S dãn rộng ở DI và V6.
Blốc nhánh trái
QRS dãn rộng ít nhất 0,12 giây, phức bộ QRS dương (một pha) ở DI và V6 (hình 12.26). Phức bộ QRS có thể có móc, không được có bất kỳ một sóng q nào ở D1 hoặc V6. QRS âm ở VI. Có thể có hoặc không sóng r ở VI (nghĩa là VI có dạng QS hoặc rS).
Chậm dẫn truyền nội thất (intraventricular conduction delay, IVCD)
Hình dạng của QRS trong IVCD không có đặc điểm riêng biệt. Sở dĩ như vậy vì IVCD thường là hậu quả cuối cùng của nhiều tiến trình bệnh lý khác nhau hơn là do những bệnh lý tại hệ thống dẫn truyền như trong trường hợp blốc nhánh phải hay bloc nhánh trái. Các bệnh lý có thể dẫn dến IVCD là nhồi máu cơ tim, bệnh cơ tim với xơ hóa cơ tim, dãn buồng tim... Do đó nhiều bệnh nhân bị IVCD có thể có bệnh lý tim nền. Chẩn đoán IVCD khi:
- Phức bộ QRS dãn rộng > 0,11 giây.
- Không có hình ảnh điển hình cũa blốc nhánh phải lẫn blốc nhánh trái (hình 12.27)
Hội chúng Wolf-Parkinson-White (WPW)
Trong trường hợp nhịp xoang, một ngoại lệ đối với biểu đồ nguyên nhân phức bộ QRS rộng là hội chứng WPW. Hội chứng WPW được chẩn đoán nhờ ba dấu hiệu trên ECG là phức bộ QRS dãn rộng, sóng delta (hình 12.28), khoảng PR ngắn lại.
KHOẢNG QT
Khoảng QT là thời gian kéo dài từ khởi đầu khử cực tâm thất cho đến kết thúc hồi cực tâm thất. Khoảng QT được đo từ lúc bắt đầu sóng Q (hoặc đầu sóng R nếu không có Q) cho đến hết sóng T (hình 12.29). Ta chọn chuyển đạo nào có QT dài nhất để đo. về phương diện thực hành, khoảng QT kéo dài nếu nó dài hon 1/2 khoảng RR (không áp dụng cho trường hợp nhịp tim nhanh >100 lần/phút). Cách tính nhanh khác: khi nhịp tim 70 lần/phút, QT < 0,40 giây, cứ tăng mỗi 10 nhịp trên 70, ta trừ 0,02 giây, cứ giảm mỗi 10 nhịp dưới 70, ta cộng thêm 0,02 giây. Thí dụ tần số 80 lần/phút tính được QT < 0,38, tần số 60 lần/phút tính được QT < 0,42). Nếu tính chính xác thì dùng công thức Bazett: QTc = QT/ căn bậc 2 của RR và bình thường QTc < 0,40 giây.
Các nguyên nhân thông thường làm QT kéo dài:
- Thuốc: thuốc chống loạn nhịp nhóm IA (quinidine, procainamide, disopyramide) và nhóm III (sotalol, dofetilide, amiodarone). Thuốc chống trầm cảm ba vòng, phenotiazine.
- Các rối loạn điện giải: hạ kali máu, hạ canxi máu.
- Các bệnh thần kinh: đột quỵ, xuất huyết não.
TRỤC ĐIỆN TIM (VÀ BLỐC PHÂN NHÁNH)
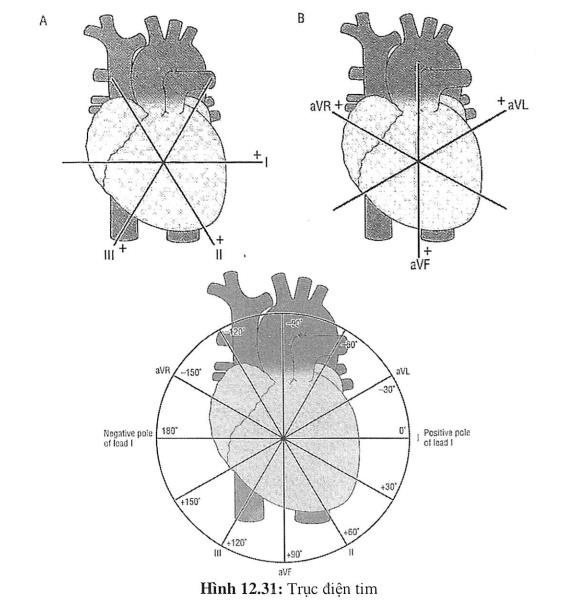
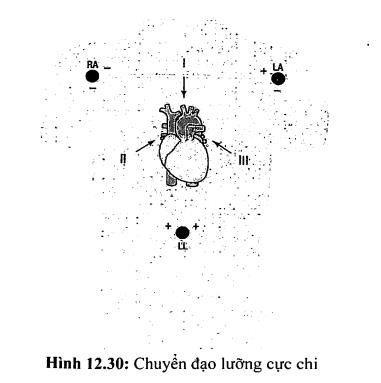
Một bản điện tim chuẩn nhìn vào hoạt động điện của tim từ 12 chuyển đạo. Mỗi chuyển đạo ghi nhận điện thế hoạt động của tim từ vị trí riêng biệt của nó. Các chuyển đạo ngoại biên (chuyển đạo chi) được đo bằng cách gắn các điện cực vào tay phải, tay trái, chân phải và chân trái (hình 12.30). Ba chuyển đạo chi chuẩn là DI, DII và DIII hình thành nên tam giác đều Einthoven (hình 12.31). Mỗi chuyển đạo trên sẽ cách nhau 60 độ. Bắt đầu từ DI ở 0 độ, tiếp theo là DII ở + 60 độ và DIII (cách 60 độ nữa nghĩa là + 120 độ). Ba chuyển đạo đơn cực chi là aVR, aVL và aVF cách nhau 120 độ. aVF ở vị trí thẳng đứng +90 độ và aVL ở vị trí bên - 30 độ.
Cách tính trục điện tim
Trục QRS được tính qua mặt phẳng trán. Hai chuyển đạo chính dùng để tính trục là DI và aVF. Hai chuyển đạo này vuông góc nhau, DI nằm ngang ở 0 độ, còn aVF thẳng đứng 90 độ. Cách chia trục đơn giản nhất là chia theo từng 1/4 vòng tròn (hình 12.31). Trục bình thường nằm trong giới hạn 0 độ đến +90 độ. Trục lệch trái (left axis deviation, LAD) và trục lệch phải (right axis deviation, RAD) được trình bày theo hình vẽ. Trục bất định (indeterminate axis) nằm trong khoảng +180 độ đến + 270 độ (hay giữa - 90 độ đến -180 độ).
Cách tính khác:
- Tính sự khác biệt giữa phần âm và phần dương của DI.
- Biểu thị số tính được lên trục của DI (nhớ lưu ý chiều âm-dương).
- Tính sự khác biệt phần âm và phần dương của một chuyển đạo khác (ví dụ aVF hay D III) và biểu thị con số tính được lên trục cùa chuyên đạo này.
- Kẻ hai đường thắng vuông góc nhau từ hai điểm đã chấm trên hai trục sao cho chúng gặp nhau.
- Kẻ một đường nối từ tâm hệ tam trục đến nơi hai vector vừa kẻ gặp nhau. Đó chính là trục điện tim.
| Trục | Chuyển đạo DI | Chuyển đạo aVF |
|---|---|---|
| Trục bình thường | Dương | Dương |
| Trục lệch phải | Âm | Dương |
| Trục lệch trái | Dương | Âm |
| Trục bất định | Âm | Âm |
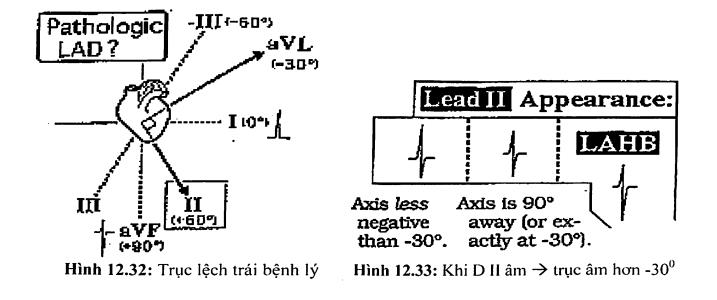
Trục lệch trái bệnh lý
Blốc phân nhánh trái trước thường gặp hơn nhiều so với bloc phân nhánh trái sau. Lý do là nhánh trái sau dày hơn và được cung cấp máu từ cả hai hệ thống động mạch vành phải và trái, về phương diện thực hành, chúng ta chẩn đoán blốc phân nhánh trái trước trên ECG khi có trục lệch trái bệnh lý - nghĩa là trục QRS âm nhiều hơn - 30 độ (hình 12.32).
Khi có trục lệch trái, ta nhìn vào DII, nếu DII âm nhiều hơn dương, trục QRS phải âm hơn - 30 độ (nghĩa là có blốc phân nhánh trái trước (hình 12.33).
LỚN CÁC BUỒNG TIM
Dày thất trái
ECG không phải là một phương tiện giúp chẩn đoán chính xác lớn các buồng tim. Ngay cả với những tiêu chuẩn tốt nhất thì độ nhạy để chẩn đoán phì đại thất trái chỉ khoảng 60%. Đối với lớn thất phải và lớn nhĩ thì khả năng chẩn đoán còn kém hơn.
Tiêu chuẩn chẩn đoán dày thất trái:
- Lấy sóng S sâu nhất ở V1 hay V2 cộng với sóng R cao nhất ở V5 hay V6 > 35 mm - và/hoặc R ở aVL >12 mm.
- Bệnh nhân > 35 tuồi.
- Dấu hiệu của tăng gánh thất trái.
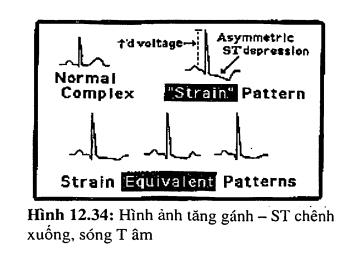
Tiêu chuẩn này không áp dụng được cho bệnh nhân trẻ (dưới 35 tuối). Nếu có thêm hình ảnh “tăng gánh” thêm vào tiêu chuẩn điện thế thì độ chính xác sẽ tăng hơn. Tăng gánh là hình ảnh đoạn ST chênh xuống và sóng T âm. Tăng gánh thất trái (hình 12.34) thường thấy ở các chuyên đạo nhìn vào thất trái (D I, aVL, V4, V5,V6).
Các bất thường về tâm nhĩ
Nhịp xoang bình thường có sóng P dương ở DII. Sóng P có thể dương, âm hoặc hai pha ở V1.
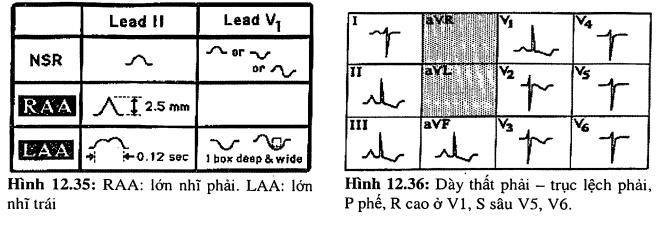
- Lớn nhĩ phải: sóng P cao, nhọn ở DII, DIII, aVF. Hình ảnh sóng P cao nhọn (> 2,5 mm) thường được gọi là “P phế” - P pulmonale.
- Lớn nhĩ trái: Sóng P có dạng chữ “m” (có khấc) và dãn rộng (> 0.12 giây). Ở các chuyển đạo DI, DII, aVL - và/hoặc pha âm của sóng P sâu ở V1 - P hai lá.
Dày thất phải
Việc chẩn đoán dày thất phải trên ECG rất khó khăn vì bình thường thất trái chiếm ưu thế nên dù cho thất phải có lớn đi chăng nữa thì cũng hay bị che khuất. Không có tiêu chuẩn rõ ràng cho việc chẩn đoán dày thất phải mà thường phải kết hợp nhiều tiêu chuẩn và việc kết luận đôi khi cũng mang tính suy đoán. Các dấu hiệu gợi ý dày thất phải ở người lớn gồm:
- Trục lệch phải hoặc trục bất định.
- Lớn nhĩ phải (thường đi kèm lớn thất phải).
- Blốc nhánh phải không hoàn toàn (rSR’ ở V1).
- Điện thế thấp (đặc biệt khi có khí phế thũng).
- Sóng S tồn tại suốt các chuyển đạo trước tim.
- “Tăng gánh” thất phải.
- Sóng R cao ở V1.
Chú ý là không có tiêu chuẩn nào vừa nêu ở trên tự bản thân có thể chẩn đoán dày thất phải. Tuy nhiên kết hợp nhiều tiêu chuẩn trên cùng một chuyển đạo sẽ gợi ý dày thất phải, nhất là khi nó xảy ra trong bối cảnh các bệnh lý gây lớn thất phải (COPD, suy tim phải, tăng áp phổi hay hẹp động mạch phổi).
CÁC THAY ĐỔI QRST
Trung tâm của việc phân tích một bản điện tim chính là việc xem xét kỹ lưỡng các thay đổi QRST. Để không bỏ sót chúng ta cần làm theo hướng dẫn sau:
- Có thể bỏ qua chuyển đạo aVR.
- Tầm soát tất cả 11 chuyển đạo còn lại xem có sóng Q hay không. Ghi nhận lại những chuyển đạo có Q.
- Xem xét sự tiến triển của sóng R (R wave progression): vùng chuyển tiếp có ở vị trí bình thường hay không? Có sóng R cao (hoặc rSr’) ở V1?
- Quan sát tất cả các chuyển đạo (trừ aVR) xem có thay đổi đoạn ST (chênh lên hay chênh xuống) và/hoặc thay đổi của sóng T.
Hình ảnh QRS ở chuyển đạo trước tim
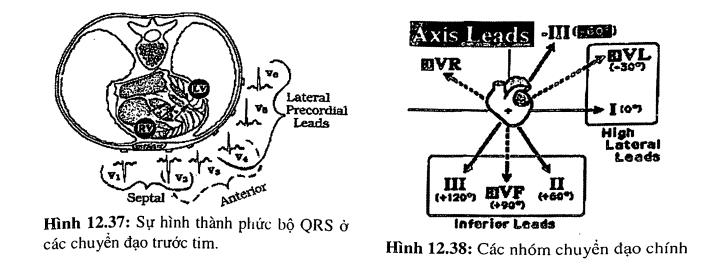
- Vector khử cực đầu tiển là khử cực vách liên thất từ trái sang phải (do đó ta ghi được sóng r ở V1 và q ở V6).
- Sau đó, vector khử cực chính sẽ khử cực toàn bộ hai tâm thất. Do khối cơ thất trái ưu thế nên vector điện thế sẽ hướng từ phải sang trái -> sóng âm ở V1, V2 và dương ở V5, V6. Nghĩa là ở V1 sẽ có dạng rS và V5, V6 có dạng qR - có thể có s kèm theo (hình 12.37).
- Sóng R tăng dần và chuyển đạo trung gian sẽ ở V3, V4.
Các nhóm chuyển đạo chính
Các chuyển đạo nhìn vào trái tim theo từng vùng như sau (hình 12.38):
- Các chuyển đạo DƯỚI: II, III, aVF.
- Các chuyển đạo VÁCH: VI, V2.
- Các chuyển đạo TRƯỚC: V2, V3, V4.
- Các chuyển đạo BÊN (bên trái): thành bên V4-V6, bên cao I, aVL.
Sự tiến triển của sóng R
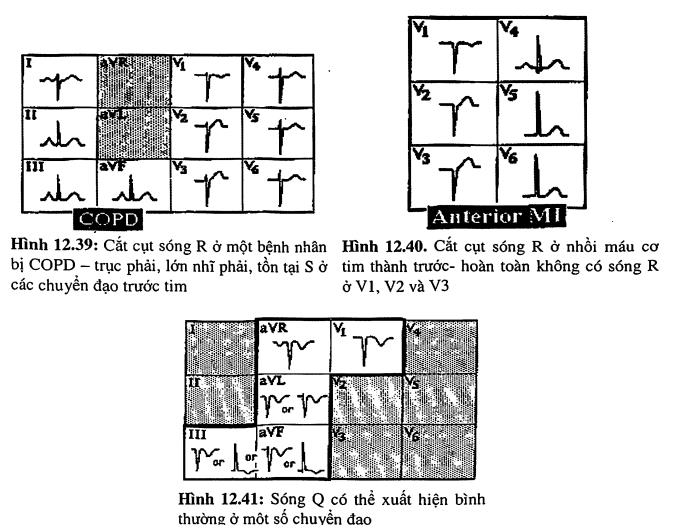
Bình thường biên độ sóng R tăng cao dần khi di chuyển ở các chuyển đạo trước tim từ phải sang trái. Một số tình trạng có thể gây nên hiện tượng cắt cụt sóng R, sóng R từ V1 đến V3-V4 không gia tăng biên độ hoặc tăng rất ít. Các nguyên nhân gây cắt cụt sóng R:
- Dày thất trái, dày thất phải
- Bệnh phổi (COPD, hen mạn tính).
- Nhồi máu cơ tim thành trước hay trước vách
- Các RL dẫn truyền (blốc nhánh trái, blốc phân nhánh trái trước).
- Bệnh cơ tim.
- Bất thường thành ngực, biến thể của bình thường.
Sóng Q/sóng T đảo bình thường
Một vài chuyển đạo bình thường có sóng Q hay T đảo (hình 12.41) là III, aVF, aVL, avR, V1. Các điều cần nhớ về sóng Q và T đảo:
- Sóng q (khử cực vách) thường thấy ở các chuyển đạo bên (I, aVL, V5, V6) trên người bình thường.
- Hẹp (<0.04”) và nhỏ (<25% biên độ sóng R).
- Sóng q thường thấy ở D1 và aVL khi trục ở phía trái của 60 độ và ở II, III, aVF khi trục ở phía phải của 60 độ.
- Sóng T đảo đơn độc ở III, aVF hoặc aVL thường không mang ý nghĩa thiếu máu cơ tim khi QRS cũng âm ở các chuyển đạo đó.
Đoạn ST và T
Đoạn ST bắt đầu từ điểm J (cuối QRS) đi lài cao dần lên hòa lẫn vào sườn lên của sóng T, sau khi đến đỉnh, nó hạ nhanh xuống đường đẳng điện hoặc nối qua sóng U, do đó không có phân cách rõ ràng giữa ST-T, bình thường sóng T không đối xứng.
Sóng T bình thường cùng chiều với QRS (trừ chuyển đạo bên phải), luôn luôn dương ở I, II, V3, V4, V5, V6 và luôn luôn âm ở aVR.
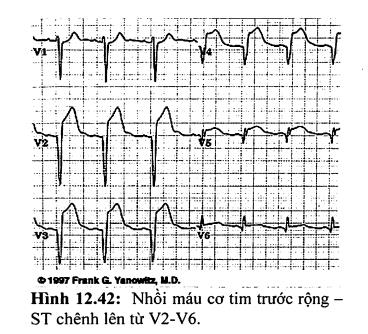
Hình dạng của ST chênh lên
ST chênh lên dạng cong lõm thường là lành tính gặp ở người bình thường (tái cực sớm). Tuy nhiên, ĐIỀU NÀY CHỈ ĐÚNG KHI BỆNH NHÂN KHÔNG CÓ ĐAU NGỰC. ST chênh lên dạng cong lồi (convex) thường do tổn thương cơ tim cấp (hình 12.42).
Hình dạng của ST chênh xuống
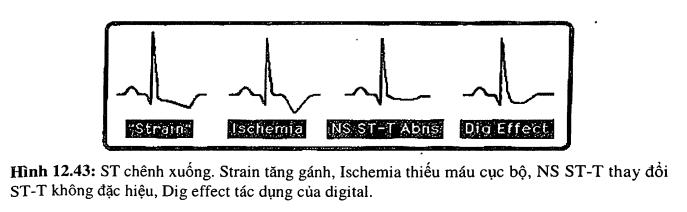
Nguyên nhân của đoạn ST chênh xuống (hình 12.43) có thể biết được qua hình dạng của đoạn ST và sóng T. Thí dụ như hình ảnh tăng gánh thất trái thể hiện qua ST chênh xuống không đối xứng ở các chuyển đạo bên, nhất là khi có tiêu chuẩn điện thế đi kèm. Tăng gánh thất phải khi có dấu hiệu dày thất phải và hình ảnh tăng gánh xảy ra ở các chuyển đạo bên phải. Thiếu máu cơ tim cục bộ khi có sóng T đảo đối xứng- nhất là khi thấy ở cả hai chuyển đạo hay nhiều hơn trong cùng một nhóm (ví dụ II, III và aVF).
Dấu ngấm digoxin có thể cho dạng ST lõm hình đáy chén. Sau cùng chúng ta có dạng thay đổi ST-T không đặc hiệu khi đoạn ST dẹt hoặc chênh xuống nhẹ.
Các nguyên nhân thường gặp của ST chênh xuống:
- Thiếu máu cơ tim.
- Tăng gánh thất.
- Tác dụng của digitalis.
- Giảm K/Mg.
- Thay đổi liên quan nhịp tim.
- Bất kỳ một kết hợp nào của các nguyên nhân trên.
NHỒI MÁU CƠ TIM
Một trong những lý do để đo điện tim là là dùng để đánh giá các bệnh nhân bị đau ngực. Khi đó chúng ta cần xác định:
- Có những thay đổi cấp tính hay không.
- Có nhồi máu cơ tim cũ hay không
Nghĩa là ta phải trả lời câu hỏi bệnh nhân này có bị nhồi máu cơ tim hay thiếu máu cơ tim cấp tính không. Nếu có thì bị vùng nào, mức độ lan rộng, có kèm theo các rối loạn gì khác hay không (rối loạn nhịp tim, blốc nhĩ thất ...), có cần phải can thiệp mạch vành khổng.
Các thay đổi của điện tim trong nhồi máu cơ tim
Có bốn chỉ điểm chính trong nhồi máu cơ tim cấp:
- ST chênh lên.
- Sóng T âm (đảo).
- Xuất hiện Q bệnh lý.
- ST chênh xuống ở chuyển đạo “soi gương”
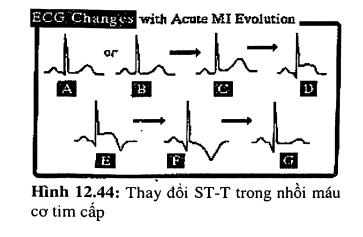
Diễn tiến của nhồi máu cơ tim cấp (hình 12.44)
- A và B: phức bộ QRS bình thường chưa có gì thay đổi. Ghi nhận có sóng q bình thường do khử cực vách liên thất.
- C: giai đoạn tối cấp. Sóng T rộng ra, nhô cao lên như muốn kéo đoạn ST lên cao. Giai đoạn này thường ngắn, thoáng qua.
- D: ST chênh lên dạng cong lồi và xuất hiện Q hoại tử.
- E và F: Q sâu hơn, ST chênh lên tối đa, xuất hiện T đảo.
- G: các thay đổi ST- T trở lại bình thường, tồn tại Q hoại từ.
TIẾP CẬN HỆ THỐNG
Tóm lại để phân tích một bản điện tim chúng ta cần tiếp cận một cách có hệ thống như sau:
- Tần số: luật 300.
- Nhịp: nhịp xoang hay không? P luôn dương ở DI, II. Đều hay không đều, liên hệ P và QRS, QRS rộng hay hẹp.
- Các khoảng: PR dài > 0,2, QRS rộng > 0,10, QT dài > 1/2 RR. Nếu QRS rộng > 0,10. QT dài > 1/2RR. Nếu QRS rộng -> blốc nhánh, IVCD, WPW.
- Trục: xem ở DI và aVL. Trục bình thường, lệch trái, lệch phải, bất định.
- Phì đại: lớn thất trái (>35), thất P (R cao V1, trục P, S sâu V6, nhĩ P (P phế > 2,5), nhĩ trái (P mitrale, 2 đỉnh, >0,12).
- Nhồi máu cơ tim:
- Sóng Q: Sóng q bình thường do khử cực vách liên thất thường thấy ở các chuyển đạo bên (I, aVL, V4-V6). Sóng Q có thể bình thường khi xuất hiện đơn độc ở III, aVF, aVL, V1.
- Sự tiến triển của sóng R: vùng chuyển tiếp, có R cao ở V1 không?
- Đoạn ST: ST chênh lên dạng cong vòm hay cong lõm.
- Sóng T: Có thể âm ở III, aVF, aVL và V1.
TÀI LIỆU THAM KHẢO
- Ken Grauer, 2001, 12-Lead ECG’s A pocket Brain for easy interpretation. KG/EKG Press, Gainesville, Florida.
- Division of Cardiology, Medical College of Wisconsin, Milwaukee, Wisconsin 1987, Electrocardiography: 100 Diagnostic Criteria. Year Book Medical Publishers, Inc.
- Jacqueline M. Green, Anthony J Chiaramida, 2003, 12- Lead EKG Confidence Step-by-step to Mastery. Lippincott Williams & Wilkins.
- Galen S Wagner, 2008, Marriott’s Practical Electrocardiography, 11th edition, Lippincott Williams & Wilkins.