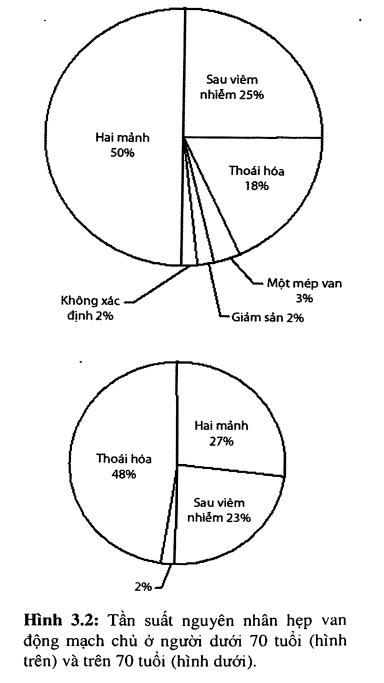
Hẹp van động mạch chủ (ĐMC) là tình trạng bệnh lý xảy ra khi có sự tắc nghẽn đường ra của thất trái tại van động mạch chủ (van mở không hoàn toàn) gây cản trở dòng máu chảy từ thất trái ra ĐMC. Bệnh chiếm 1/4 tổng số bệnh nhân bệnh van tim mạn. Khoảng 80% bệnh nhân người lớn hẹp van động mạch chủ có triệu chứng là nam giới.
NGUYÊN NHÂN - CƠ CHẾ BỆNH
Hẹp van ĐMC có ba nguyên nhân chính: bẩm sinh, thấp tim và thoái hóa. Hẹp van ĐMC không có bệnh van hai lá kết hợp thường gặp ở nam nhiều hơn nữ, hiếm khi do thấp, thường có nguồn gốc bẩm sinh hay do thoái hóa.
Hẹp van động mạch chủ bẩm sinh
Chiếm 3% -6% các dị tật bẩm sinh tim mạch. Nam nhiều hơn nữ (4/1). Khoảng 20% bệnh nhân hẹp van động chủ bẩm sinh kết hợp các dị tật tim mạch khác (còn ống động mạch và hẹp eo động mạch chủ thường gặp nhất). Dị tật bẩm sinh của van động mạch chủ có thể là một mảnh, hai mảnh hay ba mảnh hoặc có thể là một màng có dạng hình vòm.
Van động mạch chủ một lá: Gây tắc nghẽn nặng nề ở tuổi nhũ nhi và là dị tật bầm sinh thường gặp nhất của bệnh hẹp van động mạch chủ gây tử vong ở trẻ dưới 1 tuổi.
Van động mạch chủ hai lá: Có thể bị hẹp lúc sinh do dính mép van, nhưng thường gặp hơn là chúng không gây hẹp nghiêm trọng van động mạch chủ trong thời thơ ấu. Cấu trúc bất thường này tạo ra dòng máu xoáy, gây chấn thương lá van, dẫn đến xơ hóa, tăng độ cứng, vôi hóa lá van và hẹp van động mạch chủ ở tuổi trưởng thành. Do xơ hóa và bất động lá van, trong một số bệnh nhân, van ĐMC hai lá bẩm sinh có thể trở nên hở. Đây là dạng hẹp van động mạch chủ bẩm sinh hay gặp ở người lớn. Viêm nội tâm mạc nhiễm trùng phát triển trên van hai lá bẩm sinh cũng có thể dẫn đến hở van nặng.
Van động mạch chủ ba lá: Các lá van kích thước không đều nhau, có dính mép van. Mặc dù loại van này còn giữ được chức năng bình thường trong suốt cuộc đời, nhưng người ta cho rằng dòng máu xoáy do cấu trúc bất thường có thể gây xơ hóa, vôi hóa và sau cùng gây hẹp van. Hẹp van động mạch chủ ba lá van ở người lớn có thể do bẩm sinh hay mắc phải (do thấp hay do thoái hóa).
Hẹp van động mạch chủ mắc phải
Do thấp tim
Viêm nội tâm mạc do thấp gây dính và hợp nhất các mép van và lá van, đôi khi tạo ra van hai lá, dẫn đến co rút, cứng các bờ tự do của các lá van. Tổn thương này làm lá van nhạy cảm với chấn thương nhiều hơn, dẫn đến xơ hóa, đóng vôi thường xảy ra ở mép van. Nốt vôi phát triển trên cả hai mặt, cử động van bị hạn chế, van hẹp dần thành một lỗ nhỏ hình tam giác hay hình tròn. Đồng thời van không khép chặt nên bao giờ cũng có hở đi kèm. Kết quả van động mạch chủ bị tổn thương do thấp thường có hở cũng như hẹp.
Tần suất hẹp van động mạch chủ do thấp khoảng 14% - 35%. Tần suất này có thể còn cao hơn ở những nước mà tỉ lệ thấp còn cao. Thường xảy ra ở người trẻ và thường kết hợp bệnh lý van khác, đặc biệt là van hai lá. Hẹp van động mạch chủ do thấp hầu như luôn luôn liên quan đến bệnh hai lá do thấp.
Do vôi hóa van do thoái hóa liên quan đến tuổi già
Trước đây được gọi là hẹp van động chủ ở người già hay hẹp van động mạch chủ xơ cứng. Hiện nay là nguyên nhân hẹp van động mạch chủ thường gặp nhất ở người lớn ở Bắc Mỹ và Tây Âu, và là lý do thường gặp nhất cho phẫu thuật thay van động mạch chủ trên bệnh nhân hẹp van động mạch chủ.
Thường xảy ra nhất ở người già, ảnh hưởng cả hai phái. Trong một nghiên cứu, khcảng 30% những người trên 65 tuổi có xơ cứng van động chủ, trong đó đa số có âm thổi tâm thu của hẹp chủ nhưng không gây tắc nghẽn (được xem là do một quá trình thoái hóa), trong khi đó chỉ có 2% có hẹp van động mạch chủ vôi hóa thật sự.
Thường biểu hiện xơ hóa và dính các lá van, lá van bị bất động, lắng tụ vôi ở thân van (ở đáy), mép van còn nguyên. Van bị cứng không khép chặt được nên có thể có hở nhẹ đi kèm. Về mô học, những van này thường biểu hiện những thay đổi viêm tương tự những thay đổi trong mạch máu bị xơ vữa.
Những yếu tố nguy cơ cho tình trạng xơ vữa mạch như tuổi, phái nam, thuốc lá, đái đường, tăng huyết áp, tăng LDL-C, giảm HDL-C, và tăng CRP cũng là những yếu tố nguy cơ cho vôi hóa van ĐMC. Sự lắng tụ vôi ở van động mạch chủ tiến triển theo tuổi, sinh ra dấu hiệu lâm sàng từ một âm thổi tâm thu vô tội đến hẹp van vôi hóa nặng. Hẹp van ĐMC liên quan tuổi già hay hẹp van ĐMC vôi hóa do thoái hóa có yếu tố nguy cơ chung với vôi hóa vòng van hai lá và hai bệnh lý này thường cùng tồn tại với nhau. Có thể kết hợp với vôi hóa động mạch vành. Người ta cho rằng tăng cholesterol làm tăng những thay đổi thoái hóa liên quan đến tuổi già ở gốc ĐMC và van ĐMC.
Do xơ vữa: Quá trình xơ vữa nặng ảnh hưởng động mạch chủ và các động mạch quan trọng khác. Thể hẹp van động mạch chủ do xơ vữa này xảy ra thường xuyên nhất trên bệnh nhân có tăng cholesterol nặng và cũng có thể gặp ở trẻ con với tăng lipoprotein máu đồng hợp từ type II.
Các nguyên nhân khác: Hẹp van động mạch chủ vôi hóa cùng gặp trong nhiều bệnh khác như Bệnh Paget của xương, bệnh thận giai đoạn cuối, viêm đa khớp dạng thấp (sinh ra dày van, có nốt ở lá van và ảnh hưởng ở đoạn gần của động mạch chủ).
SINH LÝ BỆNH
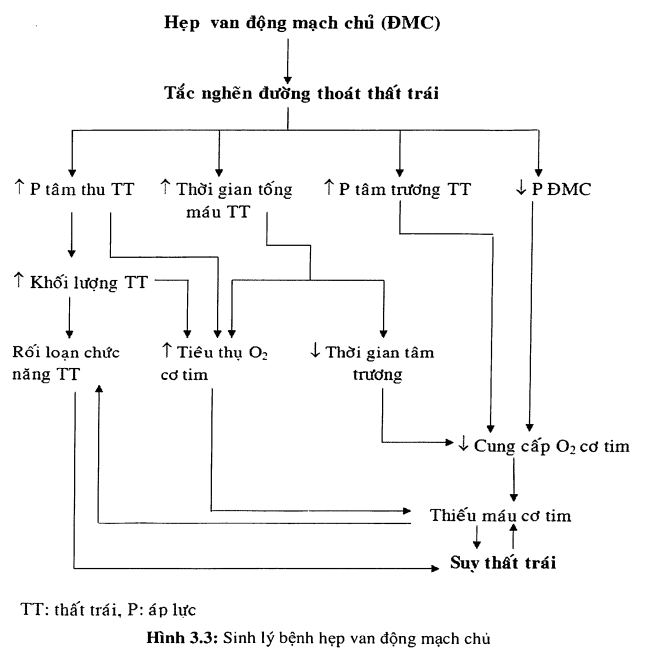
Rối loạn huyết động chủ vếu là sơ tắc nghẽn đường thoát của thất trái, tạo ra chênh lệch áp lực tâm thu giữa thất trái và động mạch chủ. Khi có sự tác nghẽn nặng thình lình, được tạo ra qua thực nghiệm , thất trái đáp ứng bằng việc dãn và giảm dung tích mỗi nhát bóp, tuy nhiên trên nhiều bệnh nhân, sự tắc nghẽn có thể xảy ra lúc sinh, và/hay tăng dần trong nhiều năm, cung lượng thất trái được duy trì bằng sự phì đại đồng tâm thất trái. Đây được xem là cơ chế bù trừ hữu ích vì nó làm giảm sức căng thì tâm thu do cơ tim tạo nên. Sự liên quan này được biểu hiện bằng định luật Laplace (hình 3.4).
Hẹp van động mạch chủ gây tăng áp lực buồng thất, dẫn đến tăng sức căng thành (X), để bù trừ, bề dày vách thất gia tăng làm giảm sức căng thành. Van động mạch chủ hẹp cản trở việc tống máu, thất trái sẽ tăng co bóp, kéo dài thời gian tống máu tâm thu. Một khuynh độ áp lực lớn xuyên van ĐMC có thể tồn tại nhiều năm mà không giảm cung lượng tim, dãn thất trái hay có bất kỳ triệu chứng nào. Khi hẹp van động mạch chủ tiến triển, áp lực tâm thu thất trái tiếp tục tăng, áp lực cuối tâm trương thất trái tăng, biểu hiện là dãn thất trái và hay giảm độ đàn hồi của vách thất trái phì đại. Sóng a lớn của đường biểu diễn áp suất nhĩ trái thường xuất hiện. Mất sự co thắt nhĩ trong rung nhĩ hay phân ly nhĩ thất có thể làm nặng thêm các triệu chứng. Mặc dù cung lượng tim lúc nghỉ còn bình thường trong phần lớn hẹp van động mạch chủ, nó thường không thể tăng khi gắng sức, biểu hiện ngất hay đau thắt ngực do giảm lượng máu não hay lượng máu mạch vành.
Giai đoạn sau, cung lượng tim, khuynh độ áp lực thất trái và động mạch chủ giảm dần, áp lực nhĩ trái, động mạch phổi và tim phải gia tăng. Lớp cơ dưới nội mạc bị xơ hóa làm sức co bóp của thất trái giảm. Khối cơ thất trái phì đại làm tăng nhu cầu oxy cơ tim. Thiếu máu cơ tim do giảm cung cấp, đặc biệt ở lớp cơ dưới nội mạc. Ngay cả trong trường hợp không có bệnh động mạch vành, cũng có thể có sự cản trở dòng máu vào động mạch vành vì áp lực đè ép lên động mạch vành vượt quá áp lực tưới máu động mạch vành.
Sự tắc nghẽn nghiêm trọng đường thoát thất trái biểu hiện bởi:
- Khuynh độ áp lực đỉnh tâm thu > 50 mmHg trong trường hợp cung lượng tim bình thường, hay
- Diện tích lỗ van động mạch chủ có hiệu quả <1 cm2 (< 0,8 cm2) ở người kích thước trung bình hoặc là < 0,6 cm2/m2 (< 0,5 cm2/m2) diện tích cơ thể (< khoảng 1/3 (1/4) lỗ van động mạch chủ bình thường).
Diện tích van động mạch chủ bình thường là 3 - 4 cm2. Diện tích m mạch chủ giảm:
- 1 -1,5 cm2: hẹp vừa (độ chênh áp lực tâm thu ở ĐMC 25 - 50mmHg ).
- 1,5 -2 cm2: hẹp nhẹ (độ chênh áp lực tâm thu ĐMC < 25 mmKg).
- Diện tích mở van giảm khoảng 50% không tạo độ chênh áp lực có ý nghĩa.
- Độ chênh áp lực tâm thu DMC bình thường: 4 - 6 mmHg.
- Khuynh độ áp lực xuyên van DMC hẹp có liên quan trực tiếp với độ nặng của tắc nghẽn và cung lượng tim.
TRIỆU CHỨNG LÂM SÀNG
Triệu chứng cơ năng
Hẹp van động mạch chủ hiếm khi có rối loạn quan trọng về phương diện huyết động hay lâm sàng cho đến khi lổ van bị hẹp khoảng 0,5 cm2/m2 diện tích cơ thể người lớn (khoảng 1/3 diện tích lổ van bình thường). Ngay cả hẹp van DMC nghiêm trọng cũng có thể tồn tại nhiều năm mà không sinh bất kỳ triệu chứng nào vì thất trái phì đại có thể làm gia tăng áp lực tâm thất để giữ dung lượng thất trái bình thường. Phần lớn bệnh nhân hẹp van DMC đơn thuần hay ưu thế có sự gia tăng tắc nghẽn dần dần trong nhiều năm nhưng không biểu hiện triệu chứng cho đến thập niên thứ 6 đến thứ 8. Các triệu chứng bắt đầu thường nhất trong thập niên thứ 5 hay 6 trên bệnh nhân hẹp van ĐMC bẩm sinh hay do thấp và trong thập niên thứ 7 đến thứ 9 trên bệnh nhân hẹp van ĐMC vôi hóa do thoái hóa. Ba triệu chứng chính của hẹp van DMC gồm:
- Đau thắt ngực.
- Ngất.
- Khó thở khi gắng sức và sau cùng là suy tim.
Đau thắt ngực
Chiếm khoảng 2/3 bệnh nhân hẹp van ĐMC nặng (khoảng 50% số bệnh nhân này kết hợp với bệnh tắc nghẽn DMV quan trọng). Giống như đau ngực của bệnh động mạch vành, đau ngực trong hẹp van DMC cũng thường xảy ra khi gắng sức và giảm khi nghỉ. Đau ngực là kết quả của tăng nhu cầu oxy co tim (do tăng khối lượng cơ tim và áp lực trung thất) và giảm cung cấp ôxy thứ phát do sự chèn ép quá mức mạng mạch máu vành (do cơ tim phì đại). Hiếm gặp hơn, đau ngực xảy ra do vôi làm thuyên tắc mạng mạch máu vành. Do đó, đau ngực có thể xảy ra trong hẹp van ĐMC nặng ngay cả khi không có bệnh động mạch vành tắc nghẽn.
Ngất
Thường gặp nhất là do giảm tưới máu não trong khi gắng sức (huyết áp giảm thứ phát do dãn mạch ở các cơ hoạt động và co mạch không đầy đủ ở các cơ không hoạt động trong khi cung lượng tim cố định). Do rối loạn hoạt động của cơ chế áp cảm thụ quan trong hẹp van ĐMC nặng, cũng như do phản ứng làm suy yếu vận mạch (gây dãn mạch ngoại biên) đối với tình trạng áp lực tâm thu thất trái tăng nhiều trong khi gắng sức.
Ngất lúc nghỉ có thể do loạn nhịp. Thí dụ như rung thất tạm thời (sau đó hồi phục tức thì), hoặc do rung nhĩ tạm thời (gây giảm cung lượng tim), hoặc do bloc nhĩ thất tạm thời do sự lan tràn của vôi ở lá van ĐMC vào hệ thống dẫn truyền trong cơ tim. Ngất thường có triệu chứng báo trước (chóng mặt...).
Khó thở
Khó thở khi gắng sức, khó thở khi nằm, khó thở kịch phát về đêm. Khó thở do tăng áp lực mao quản phổi, hậu quả của tăng áp lực tâm trương thất trái. Đây là những triệu chứng tương đối muộn trên bệnh nhân hẹp van ĐMC.
Các triệu chứng khác
- Chảy máu đường tiêu hóa: vô căn, hoặc do loạn sản mạch (thường xảy ra nhất ở đại tràng phải) hoặc do những dị dạng mạch máu khác, xảy ra nhiều hơn trên bệnh nhân hẹp van ĐMC vôi hóa so với người không có bệnh này. Triệu chứng này có thể chấm dứt sau khi thay van.
- Viêm nội tâm mạc nhiễm trùng: yếu tố nguy cơ lớn hơn đối với bệnh nhân trẻ với mức độ van ĐMC biến dạng nhẹ hơn so với bệnh nhân già với van ĐMC biến dạng vôi hóa như đá.
- Nghẽn tắc mạch máu não sinh ra những cơn thiếu máu não tạm thời hay tai biến mạch máu não có thể do vi huyết khối trên van hai mảnh bị dày.
- Hẹp van ĐMC vôi hóa có thể gây ra thuyên tắc do đốm vôi ở các cơ quan khác nhau như tim, thận, não và mắt.
- Mệt, suy yếu, tím ngoại biên, và những biểu hiện lâm sàng khác của cung lượng tim thấp: thường chỉ biểu hiện rõ ở giai đoạn khá muộn trong quá trình bệnh (do cung lượng tim thường được bảo tồn trong nhiều năm trên bệnh nhân hẹp van ĐMC nặng. Triệu chứng của suy tim trái gồm khó thở khi nằm, khó thở kịch phát về đêm, và phù phổi cũng xảy ra chỉ trong giai đoạn muộn của bệnh.
- Các dấu hiệu muộn khác của hẹp van ĐMC đơn thuần gồm rung nhĩ, tăng áp phổi, suy thất phải, tăng áp lực tĩnh mạch toàn thân, gan to, hở 3 lá.
- Đường biểu diễn sống còn của bệnh nhân hẹp van ĐMC không phẫu thuật cho thấy thời gian từ lúc bắt đầu triệu chứng đến thời điểm tử vong ước lượng: 2 năm với suy tim, 3 năm với ngất, 5 năm với đau ngực.
Triệu chúng thực thể
Sờ
- Mạch tăng chậm, nhỏ, kéo dài. Bệnh nhân già, thành động mạch cứng có thể che lấp dấu hiệu thực thể quan trọng này.
- Huyết áp thường trong giới hạn bình thường. Giai đoạn muộn, huyết áp tâm thu giảm, huyết áp tâm trương bình thường, hiệu số huyết áp kẹp, áp lực mạch giảm. Do đó, tăng huyết áp là bất thường trên bệnh nhân hẹp van ĐMC nặng. Tuy nhiên, những bệnh nhân hẹp chủ nhẹ kết hợp hở chủ và những bệnh nhân già, thành động mạch cứng, huyết áp tâm thu và áp lực.mạch có thể bình thường hay thậm chí tăng.
- Mỏm tim nẩy mạnh, sa xuống và ra ngoài trung đòn trái (do dày dãn thất trái).
- Rung miêu tâm thu: thường ở đáy tim, hõm ức, và dọc động mạch cảnh, sờ rõ khi cho bệnh nhân ngồi dậy, nghiêng ra trước, thở ra hết sức. Rung miêu tâm thu khá đặc hiệu cho hẹp van ĐMC nặng. Khi không có rung miêu tâm thu trên bệnh nhân không có khí phế thũng đáng kể, thành ngực không dày, không biến dạng lồng ngực hay suy tim, nên nghĩ hẹp ĐMC mức độ tương đối nhẹ.
- Suy thất phải với triệu chứng sung huyết tĩnh mạch, gan to, phù xuất hiện trước suy thất trái thì hiếm gặp. Nó có thể do hiệu ứng Bemheim gồm vách thất trái phì đại, phồng lên chiếm chỗ khoang that phải, làm suy yếu đổ đầy thất.
Nghe
- Tl: thường bình thường hay nhẹ.
- T2: có thể nghe một tiếng do:
- Vôi hóa và bất động lá van ĐMC gây giảm cường độ A2 hay không nghe.
- P2 bị che lấp trong âm thổi phun máu ĐMC kéo dài.
- Tâm thu thất trái kéo dài làm A2 và P2 trùng nhau.
- Hẹp van ĐMC nặng có thể có T2 phân đôi nghịch (gợi ý có blôc nhánh trái hay rối loạn chức năng thất trái kết hợp).
- A2: không nghe khi van cứng, vôi hóa (hay gặp trong hẹp van DMC nặng ở người lớn), nhưng A2 có thể mạnh, được nghe thường xuyên nhất trong trường họp van còn mềm (hẹp van DMC bẩm sinh).
- P2 mạnh: tăng áp động mạch phổi.
- T4: nghe ở mỏm, phản ánh sự phì đại thất trái và tăng áp lực cuối tâm trương thất trái.
- T3: nghe ở mỏm khi thất trái dãn.
- Click phun máu (clac mở van DMC): đầu tâm thu 0,06 giây sau T1 vùng van ĐMC, thường nghe ở trẻ con và người trẻ với hẹp van DMC bẩm sinh không vôi hóa. Tiếng này thường không nghe khi van vôi hóa và cứng (hiếm gặp ở người lớn với hẹp van DMC vôi hóa mắc phải).
- Thổi tâm thu: âm thổi phun máu giữa tâm thu, dạng phụt, hình trám, bắt đầu sau Tl , tăng cường độ đến đỉnh về phía giữa giai đoạn phun máu, và chấm dứt ngay trước A2. Âm thô, lớn nhất ở đáy tim, thường nhất ở khoảng liên sườn 2 phái, lan dọc động mạch cảnh hai bên. Đôi khi, nó có thể lan đến mỏm (van DMC vôi hóa), Âm thổi với cường độ lớn dễ nhầm với âm thổi tâm thu của hở van hai lá (hiện tượng Gallavardin). Thường cũng có một vùng yên lặng giữa đáy và mỏm, âm thổi giảm cường độ, càng dễ tạo ấn tượng sai lầm là âm thổi ở đáy và mỏm có nguồn gốc khác nhau. Phần lớn bệnh nhân hẹp nặng có cường độ âm thổi ít nhất là 3/6. Hẹp nhẹ, hoặc hẹp nặng kèm suy tim, dung tích mỗi nhát bóp và tốc độ dòng máu xuyên van giảm, âm thổi tương đối êm và ngắn. Do đó, cường độ của âm thổi tâm thu có thể giảm khi cung lượng tim giảm với hẹp chủ càng nặng. Nói chung, hẹp càng nặng, âm thổi càng kéo dài, có khả năng âm thổi đến đỉnh muộn hơn trong thì tâm thu. Âm thổi tâm thu tăng cường độ khi ngồi xổm, giảm khi đứng. Xơ cứng van ĐMC do thoái hóa, có thể có vôi hóa nặng (tuy nhiên tắc nghẽn có thể nhẹ hoặc không tắc nghẽn), vôi không dính mép van, van có thể di động tự do, sinh âm thổi êm hơn, có tính chất âm nhạc hơn, và nghe rõ ở mỏm hơn âm thổi của hẹp chủ hậu thấp hay bẩm sinh.
- Thổi tâm trương: decrescendo, âm cao, do hở chủ, thường gặp trong nhiều bệnh nhân hẹp chủ ưu thế.
TRIỆU CHỨNG CẬN LÂM SÀNG
Điện tâm đồ
- Dày thất trái: tăng gánh tâm thu (85% bệnh nhân hẹp van ĐMC nặng). Không phì đại thất trái trên điện tâm đồ không loại trừ hẹp van ĐMC nghiêm Irọng.
- Mối tương quan giữa điện thế tuyệt đối trên điện tâm đồ ở những đạo trình trước tim và độ nặng của tác nghẽn thì kém ở người lớn, nhưng khá tốt ở trẻ em với hẹp chủ bẩm sinh.
- ST chênh xuống, sóng T đảo ngược (tăng gánh thất trái) ở D l , aVL và đạo trình trước tim trái (rõ trong trường hợp tiến triến). Thỉnh thoảng, có hình ảnh giả nhồi máu, biểu hiện mất sóng R ở đạo trình trước tim phải.
- Nhĩ trái lớn: gặp trong hơn 80% bệnh nhân hẹp van ĐMC nặng, đơn thuần. Pha (-) rộng cúa sóng p ở V1 thường gặp hơn là thời gian sóng p tăng ở D2, gợi ý phì đại hơn là dãn.
- Rung nhĩ: là dấu hiệu ít gặp, và muộn trong hẹp van ĐMC đơn thuần. Rung nhĩ trên bệnh nhân không biểu hiện bệnh ĐMC giai đoạn cuối, nên nghĩ đến có bệnh van hai lá phối hợp.
- Blốc nhĩ thất và blốc trong thất với các mức độ khác nhau, gặp trong 5% bệnh nhân hẹp van ĐMC vôi hóa, do sự lan truyền của thâm nhiễm vôi từ van ĐMC vào hệ dẫn truyền. Thường xảy ra trên bệnh nhân có vôi hóa vòng van hai lá phổi hợp.
X quang
- Tim không to hay to ít trong nhiều năm (do sự phát triển của phì đại đồng tâm thất trái là đáp ứng đầu tiên của sự tắc nghẽn đường thoát thất trái).
- Cung thứ ba bên trái phồng do thất trái dày.
- Dãn sau hẹp của ĐMC lên trong hẹp van ĐMC nặng.
- Vôi hóa ở ĐMC thường thấy trên soi X quang, siêu âm, hay CT.
- Không có vôi hóa van ở bệnh nhân người lớn (thường > 35 tuổi) gợi ý không có hẹp van ĐMC nặng. Tuy nhiên, bệnh nhân già trên 65 tuổi với hẹp van ĐMC thoái hóa, đóng vôi nặng van ĐMC có thể xảy ra nhưng có thể không có tác nghẽn hay chỉ tấc nghẽn nhẹ.
- Giai đoạn sau của bệnh: thất trái lớn, sung huyết phổi, lớn nhĩ trái, động mạch phổi, và tim phải.
Tâm thanh đồ: Phát hiện các tiếng tim và âm thổi.
Siêu âm : Qua thành ngực, qua thực quản. Mode 2D, TM, Doppler và trong tương lai là 3D. Là phương pháp cận lâm sàng quan trọng nhất để đánh giá, theo dõi bệnh nhân hẹp van ĐMC và chọn lọc bệnh nhân phẫu thuật. Giúp chẩn đoán hẹp van ĐMC, mức độ hẹp, nguyên nhân hẹp van, chức năng thất trái, bệnh van phối hợp, tình trạng thiếu máu cơ tim.
Thông tim
Thông tim trái và chụp ĐMV nên được thực hiện trên bệnh nhân nghi ngờ có hẹp chủ nặng và đang được xem xét phẫu thuật. Có thể đo áp lực thất trái và ĐMC (hình 3.5).
Kỹ thuật này được chỉ định đặc biệt trong những trường hợp sau:
- Bệnh nhân với dấu hiệu lâm sàng của hẹp chủ và triệu chứng cùa thiếu máu cơ tim.
- Bệnh nhân với bệnh đa van.
- Bệnh nhân trẻ, không triệu chứng với hẹp van ĐMC bẩm sinh không vôi hóa.
- Bệnh nhân được nghi ngờ tắc nghẽn đường thoát thất trái ở trên van hay dưới van ĐMC.
Chụp động mạch vành nên được thực hiện cho bệnh nhân nam trên 40 tuổi, nữ trên 50 tuồi, cũng như cho tất cả bệnh nhân đau ngực. Chụp buồng thất chỉ định cho bệnh nhân có hở hai lá phối hợp.
Chụp cộng hưởng từ (MRI): Chụp MRI tim có ích trong việc đánh giá dung tích, chức năng, và khối lượng thất trái, đặc biệt khi siêu âm không cung cấp đủ thông tin. MRI cũng giúp ích trong việc định lượng độ nặng của hẹp chủ.
Mach cảnh đồ: Dốc lên dài ra, đỉnh cao nguyên có nhiều khấc. Thời gian phun máu kéo dài.
BIẾN CHỨNG
- Suy tim (suy tim trái, suy tim phải, suy tim toàn bộ).
- Thiếu máu cơ tim.
- Viêm nội tâm mạc nhiễm trùng.
- Thấp tái phát.
- Tử vong. Tử vong của hẹp van ĐMC nặng thường nhất là ở thập niên thứ 7-8.
Theo báo cáo của Rapaport, 40% bệnh nhân hẹp van ĐMC được điều trị nội khoa hãy còn sống 5 năm và 20% trong 10 năm sau khi chẩn đoán . Một nghiên cứu khác cho thấy hẹp van ĐMC có ý nghĩa về huyết động được điều trị nội khoa, tỉ lệ sống năm năm là 64%. Tuy nhiên, sự tắc nghẽn tiến triển dần, với diện tích van ĐMC giảm trung bình 0,12 cm2 mỗi năm trong một nghiên cứu khác. Khi triệu chứng phát triển, diện tích van trung bình là 0,6 cm2. Khi bệnh nhân hẹp van ĐMC có triệu chứng đau ngực hay ngất, thời gian sống trung bình là 1-3 năm. Dựa trên dữ kiện qua tử thiết bệnh nhân hẹp van ĐMC không giải phẫu, một nghiên cứu ghi nhận thời gian trung bình đến tử vong sau khi bắt đầu triệu chứng như sau:
| A | Bình thường | Hẹp van DCM vừa | Hẹp van DCM khít |
|---|---|---|---|
| Thất trái | 100-120/0 mmHg | 140/0 | 180/20 |
| DMC | 100-120/80mmHg | 120/88 | 110/80 |
- Đau ngực: 3 năm.
- Ngất: 3 năm.
- Khó thở: 2 năm.
- Suy tim ứ huyết: 1,5 - 2 năm.
Hơn nữa, trong hơn 80% bệnh nhân hẹp van ĐMC tử vong, các triệu chứng đã tồn tại dưới 4 năm. Suy tim ứ huyết là nguyên nhân tử vong của 1/2 - 2/3 số bệnh nhân. Đột tử được cho là do loạn nhịp, xảy ra trong 10% - 20% số bệnh nhân người lớn tử vong của hẹp van ĐMC, tuổi trung bình là 60.
CHẨN ĐOÁN
Chẩn đoán xác định: Chẩn đoán hẹp ĐMC có ý nghĩa có thể khó vì bệnh lý này có thể tồn tại trong nhiều năm mà không có triệu chứng. Hẹp ĐMC nên được nghi ngờ trên lâm sàng khi có ít nhất một triệu chứng kinh điển của tam chứng đau ngực, ngất, và suy tim. Khám lâm sàng ghi nhận âm thổi tâm thu đặc trưng ở vùng van ĐMC. Cận lâm sàng gồm ECG, X quang, siêu âm, đặc biệt là siêu âm.
Chẩn đoán nguyên nhân: Nhờ siêu âm.
Chẩn đoán phân biệt
- Thổi tâm thu của hở van hai lá (trường họp âm thổi hẹp chủ lan xuống mỏm).
- Các thể tắc nghẽn đường thoát thất trái khác:
- Bệnh cơ tim phì đại: liên quan vách liên thất - dày vách liên thất - hẹp dưới van ĐMC. Âm thổi tâm thu ở thấp hơn, khoảng liên sườn 4 bờ trái xương ức.
- Hẹp dưới van ĐMC bẩm sinh: có một vòng sợi hay màng xơ ở dưới van ĐMC. Âm thổi ở bờ trái xương ức.
- Hẹp trên van ĐMC: dị tật bẩm sinh do hẹp ĐMC lên hay do màng xơ có lỗ nhỏ ngay phía trên van ĐMC. Âm thổi ở khoảng liên sườn 1 bờ phải xương ức, lan cổ, thỉnh thoảng lan cánh tay phải.
ĐIỀU TRỊ
Nội khoa
- Tất cả bệnh nhân hẹp van ĐMC cần được theo dõi định kỳ cẩn thận. Bệnh nhân hẹp chủ nhẹ đến vừa, không triệu chứng có thể theo dõi sát lâm sàng và siêu âm mỗi 6 -12 tháng.
- Phòng viêm nội tâm mạc nhiễm trùng.
- Tránh gắng sức và hoạt động thể lực mạnh trên bệnh nhân hẹp van ĐMC vừa đến nặng, ngay cả khi bệnh nhân không có triệu chứng.
- Hạn chế muối.
- Loạn nhịp nhĩ (và thất) nên được điều trị tích cực.
- Digoxin: có lợi trên bệnh nhân suy tim có dãn thất trái và chức năng tâm thu thất trái giảm, Tuy nhiên, trên bệnh nhân hẹp chủ nặng, do tắc nghẽn cố định đường thoát thất trái, điều trị tăng co bóp ít hiệu quả.
- Lợi tiểu: có ích trong điều trị triệu chứng ứ huyết, nhưng phải sử dụng thật cẩn thận vì giảm áp lực đồ đầy thất trái có thể làm giảm cung lượng tim và giảm huyết áp.
- Nitrate và các thuốc dãn mạch khác: nên sử dụng thận trọng trên bệnh nhân hẹp van ĐMC nặng. Các thuốc này làm giảm áp lực đồ đầy thất trái và giảm huyết áp.
- Nitroglycerine: có ích trong việc giảm đau ngực trên bệnh nhân hẹp chủ, nhưng cần có sự theo dõi chặt chẽ của thầy thuốc.
- Nếu có giảm huyết áp do thuốc: truyền dung dịch saline, nếu không đáp ứng, dùng thuốc tăng co bóp cơ tim (dobutamine), hay thuốc vận mạch, hay cả hai.
Ngoại khoa: Là phương pháp điều trị quan trọng nhất.
Thay van
Bệnh nhân hẹp chủ có triệu chứng, nên xem xét đánh giá việc thay van ĐMC. Chỉ định gồm hẹp van ĐMC nặng (diện tích van < 1 cm2 hay < 0,6 cm2/m2 diện tích cơ thể) trên bệnh nhân có triệu chứng, bệnh nhân có rối loạn chức năng thất trái cũng như những bệnh nhân có dãn gốc ĐMC sau hẹp ngay cả khi họ không có triệu chứng. Bệnh nhân hẹp chủ nặng (diện tích van < 0,75 cm2) nên thay van trừ khi có những điều kiện bệnh lý chống chỉ định phẫu thuật. Bệnh nhân hẹp chủ vôi hóa nặng, không triệu chứng thì hiếm gặp. Nên xét thay van nếu có dãn thất trái hay chức năng tâm thu thất giảm. Bệnh nhân có bệnh động mạch vành quan trọng phối hợp, nên phẫu thuật tái tưới máu mạch vành vào thời điểm thay van.
Bóng dội ngược trong BMC
Có thể giúp ổn định bệnh nhân hẹp chủ nặng và có rối loạn huyết động mất bù đến khi có thể thực hiện thay van. Không nên dùng khi có hở chủ phối họp.
Sửa chữa van bằng bóng qua da
Có thể giảm khuynh độ áp lực ở van ĐMC và cải thiện triệu chứng và chức năng thất trái với tỉ lệ bệnh tật và tử vong tương đối thấp trong một số bệnh nhân chọn lọc. Tuy nhiên, tái hẹp xuất hiện trong khoảng 50% trong vòng 6 tháng. Phương pháp điều trị này thích họp hơn phẫu thuật thay van đối với trẻ con và người trẻ hẹp van ĐMC bẩm sinh, không vôi hóa. Thường không được sử dụng trên bệnh nhân già với van ĐMC vôi hóa nặng vì tỷ lệ tái hẹp cao. Tuy nhiên, phương pháp này được áp dụng thành công trên bệnh nhân quá yếu, không thể phẫu thuật, hay hẹp chủ và có bệnh lý ngoài tim tiến triển đe dọa mạng sống và như một cầu nối với phẫu thuật trên bệnh nhân rối loạn chức năng thất trái nặng.
BIỆN PHÁP QUẢN LÝ TẠI CỘNG ĐỒNG
Phòng ngừa thấp tái phát trên bệnh nhân hẹp van ĐMC hậu thấp, người trẻ. Thường ít nhất 10 năm sau đợt thấp khớp cấp cuối cùng và ít nhất đến 40 tuổi. Một khuynh hướng khác là phòng thấp đến 25 tuổi - 35 tuổi.
Phòng ngừa viêm nội tâm mạc nhiễm trùng trước khi làm thủ thuật (nhổ răng...), phẫu thuật. Hoạt động thể lực mạnh nên hạn chế trên bệnh nhân hẹp chủ kèm rối loạn chức năng thất trái. Tái khám định kỳ để theo dõi diễn tiến của bệnh hầu có hướng điều trị thích hợp (nội khoa hoặc kết hợp nội ngoại khoa).
KẾT LUẬN
Hẹp van động mạch chủ với âm thổi tâm thu đặc trưng ở vùng van DMC, có thể bẩm sinh hay mắc phải. Siêu âm tim là phương pháp cận lâm sàng không xâm nhập rất tốt để chẩn đoán và theo dõi diễn tiến của bệnh. Bệnh có thể tiến triển nhiều năm không triệu chứng, do đó khi đã có chẩn đoán cần có chế độ theo dõi định kỳ giúp phát hiện sớm những rối loạn chức năng tim, nhằm đề ra phương pháp điều trị thích hợp. Điều trị có thể là nội khoa đơn thuần hay kết hợp nội ngoại khoa tùy theo diễn tiến của bệnh.
TÀI LIỆU THAM KHẢO
- Eugene Braunwald, 2001: Valvular Heart Disease, Heart Disease 6th edition ed by B Saunders Company. Chapter 46, 1671 — 1680.
- Robert o. Bonow. Eugene Braunwald: Valvular Heart Disease, Braunwald’s Heart Disease 7lh edition. 2005. Chapter 57, 1582 - 1592
- Eugene Braunwald, 2005: Valvular Heart Disease, Harrison's Principles of Internal Medicine, 16lh Edition, Me. Graw Hill, Inc, Chapter 219. 1396- 1398
- The Washington Manual of Medical Therapeutics: Valvular Heart Disease, 32nd Edition, 2007 Chapter 6, 185 - 187
- Phạm Nguyễn Vinh: Hẹp van động mạch chủ, Siêu âm tim và Bệnh lý tim mạch, tập 2, 95-106.
- Bệnh học Nội Khoa: Hẹp van Động mạch chù. Bộ môn Nội. Trường ĐHYD, 1985.