KHÁM TOÀN TRẠNG
Đánh giá chung
Nhìn và đánh giá tổng trạng bệnh nhân ngay trong lúc hỏi bệnh sử. Ghi nhận các đặc điểm sau:
- Thể trạng chung.
- Da và niêm mạc
- Kiểu thở
- Tình trạng dinh dưỡng
- Hình dáng tư thế
- Những cử động bất thường
Quan sát toàn trạng có thể giúp nhận biết một số dấu hiệu gợi ý chẩn đoán. Một số biểu hiện bề ngoài của bệnh nhân gợi ý bệnh lý tim mạch được trình bày trong Bảng sau.
Bảng 1. Một số biểu hiện bề ngoài gợi ý bệnh tim mạch
| Bệnh lý | Biểu hiện | Tổn thương tim mạch |
|---|---|---|
| Hội chứng Marfan | Người cao, chân tay dài (như tay vượng), ngón tay dài, biến dạng lồng ngực, vòm khẩu cái cao | Giãn gốc ĐMC, phình ĐMC, tách thành ĐMC, hở van ĐMC |
| Hội chứng Pickwick | Béo phì, hay ngủ gà, ngưng thở khi ngủ | Tăng huyết áp, tăng áp lực động mạch phổi |
| Vàng da | Da và củng mạc mắt vàng | Suy tim phải; Tan máu do van tim nhân tạo |
| Luồng thông phải-trái trong tim | Tím, ngón tay ngón chân dùi trống | Hội chứng Eisenmenger |
| Xơ cứng bì | Da dày, cứng, dai, dính chặt vào lớp mô dưới da | Tăng áp động mạch phổi |
| Lupus ban đỏ hệ thống | Ban hình cánh bướm ở mặt. Ngón tay tím khi tiếp xúc với lạnh (hiện tư ợng Raynaud) | Viêm tim. Viêm nội tâm mạc |
| U tuỷthượng thận | Da nhợt nhạt, vã mồ hôi | Cơn tăng huyết áp |
| Hội chứng Noonan | Lùn, nếp da cổ thừa, răng mọc lệch, lác, mắt xệ, chậm phát triển tâm thần | Hẹp van động mạch phổi, thông liên nhĩ. Bệnh cơ tim |
| Hội chứng Williams | Mũi hếch, miệng rộng, môi dưới đầy đặn hơi trễ xuống, cằm nhỏ, má bầu, răng không đều và thưa | Hẹp trên van động mạch chủ |
| Cường giáp | Mắt lồi | Suy tim tăng cung lượng |
Tình trạng dinh dưỡng
Gầy mòn, suy kiệt, suy dinh dưỡng thường gặp ở những trường hợp suy tim mạn tính nặng, bệnh chuyển hoá, bệnh ác tính, tim bẩm sinh. Béo phì, buồn ngủ, và tím gợi ý hội chứng Pickwick (thường kèm theo tăng huyết áp, rối loạn lipid máu, đề kháng insulin, nguy cơ cao bị bệnh mạch vành do xơ vữa). Béo phì ở thân kèm mặt tròn như mặt trăng liên tưởng tới hội chứng Cushing, hay có biến chứng tăng huyết áp.
Da và niêm mạc
- Màu sắc da. Quan sát màu sắc da xem có xanh xao hoặc tím không. Có hai loại tím là tím trung ương và tím ngoại biên.
- Tím trung ương: biểu hiện tím ở cả niêm mạc miệng, lưỡi, hầu họng. Tím trung ương có đặc điểm là độ bão hoà oxy máu động mạch giảm, thường do tim bẩm sinh shunt phải-trái, bệnh phổi hoặc bệnh tim gây suy hô hấp, Met-Hemoglobin bẩm sinh hoặc mắc phải.
- Tím ngoại biên biểu hiện ở da, môi, mũi, dái tai, đầu chi. Gặp khi cung lượng tim thấp, tưới máu ngoại biên giảm (suy tim, lạnh, sốc, hiện tượng Raynaud, bệnh lý mạch máu).
- Da, môi, kết mạc mắt xung huyết sậm màu gặp trong trường hợp đa hồng cầu. Da xanh, niêm nhợt, lòng bàn tay nhợt gợi ý thiếu máu.
- Chấm xuất huyết dưới da: hay gặp trong bệnh cảnh viêm nội tâm mạc nhiễm khuẩn
- Nốt Osler là những tổn thương da nhỏ, đau, màu hồng tía; do thuyên tắc nhiễm khuẩn những mạch máu nhỏ; thường gặp nhất đầu ngón và gan bàn tay, bàn chân của bệnh nhân viêm nội tâm mạc nhiễm khuẩn.
- Hồng ban vòng (những tổn thương ở thân người, dễ biến mất) và nốt dưới da (nằm ở cùi chỏ, ở những mỏm xương như đốt sống, xương sọ) gặp trong đợt cấp của thấp tim.
- U vàng (xanthomas), là những nốt chứa cholesterol, được tìm thấy dưới da hoặc gân của những bệnh nhân bị tăng lipid máu.
- Phù, phù toàn thân hay gặp trong hội chứng thận hư, xơ gan. Phù khu trú hai chi dưới gặp trong suy tim phải. Phù một bên chi gợi ý bệnh lý tĩnh mạch chi dưới.
Khám đầu, mặt, cổ
- Khám vùng đầu mặt cổ thường giúp phát hiện nhiều bệnh lý ảnh hưởng đến hệ tim mạch. Phù niêm do suy giáp có khuôn mặt đần độn, lãnh cảm. Bệnh to đầu chi thường có đầu to, các nét trên mặt thô, hàm vẩu, lưỡi to, hay đi kèm bệnh cơ tim gây suy tim. Đỏ mặt từng cơn gặp trong u tủy thượng thận.
- Đầu gật gù theo nhịp tim (dấu hiệu Musset) là đặc điểm của hở van động mạch chủ.
- Vết lằn chéo ở dái tai hai bên (dấu hiệu Frank) thường thấy ở những bệnh nhân xơ vữa động mạch nặng, là một dấu hiệu gợi ý bệnh mạch vành ở người trẻ.
Khám mắt
- Soi đáy mắt giúp xác định các giai đoạn của tăng huyết áp.
- Trong bệnh Takayasu có thể thấy những búi nối động mạch, tĩnh mạch ở quanh đĩa thị giác.
Khám chi và các ngón
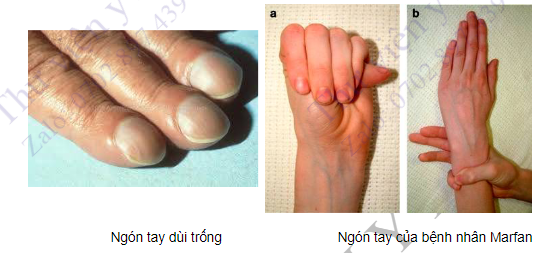
- Chú ý quan sát móng tay khum và ngón tay, ngón chân dùi trống. Nguyên nhân là do mô ở chân móng đầy lên, thứ phát sau giãn mao mạch, đi kèm với tình trạng thiếu oxy máu mạn tính và đa hồng cầu gặp ở bệnh nhân thiếu oxy mạn tính (bệnh tim bẩm sinh có tím, bệnh phổi tắc nghẽn mạn tính).
- Rối loạn dinh dưỡng: da sạm, dày, phù cứng gặp trong huyết khối tĩnh mạch lâu ngày.
- Tay dài như vượn là đặc điểm của hội chứng Marfan, một bệnh di truyền thường có sa van hai lá, phình động mạch chủ và hở van động mạch chủ. Khi nắm chặt bàn tay lại, ngón cái nhô ra khỏi bờ trụ của bàn tay. Khi dùng ngón cái và một ngón khác của bàn tay bên này vòng quanh cổ tay bên kia, hai ngón này chồng lên nhau ít nhất 1 cm.
KHÁM NGỰC VÀ BỤNG
Đặt bệnh nhân ở tư thế năm nghiêng 45°. Thầy thuốc đứng bên phải người bệnh.
Khám ngực
- Nhìn và sờ
- Nhìn và sờ để đếm nhịp thở/ phút, đều hay không đều, cách thở, hình dạng lồng ngực. Những trẻ tim bẩm sinh có tuần hoàn phổi giảm thường thở nhanh, sâu, kiểu tăng thông khí. Lồng ngực hình thùng, cơ hoành thấp, gợi ý khí phế thũng, viêm phế quản mạn và có thể có tâm phế mạn gây suy tim phải. Gù vẹo cột sống, ngực gà, ngực lõm hình phễu đều có thể gặp trong hội chứng Marfan (kèm sa van 2 lá, giãn, phình động mạch chủ), hội chứng Noonan (kèm hẹp động mạch phổi).
- Tĩnh mạch bàng hệ vùng cổ-ngực.
- Gõ đục ở 2 đáy phổi, bên phải hay gặp nhất, có trong suy tim. Gõ đục ở góc vai trái (dấu hiệu Ewart) gặp trong tràn dịch màng tim.
- Nghe được ran ẩm, ngáy, rít ở phổi trong những trường hợp: suy tim trái, bệnh tim gây tăng áp lực hệ tĩnh mạch phổi, bệnh tim bẩm sinh có lưu lượng máu lên phổi tăng.
Khám bụng
- Gan to, đau có thể do ứ huyết trong suy tim. Những bệnh nhân tràn dịch màng ngoài tim số lượng nhiều hoặc viêm màng ngoài tim co thắt cũng thường có gan to.
- Lách to có thể xảy ra ở những bệnh nhân suy tim ứ huyết nặng, có gan to. Lách to thường gặp nhất ở những bệnh nhân viêm màng ngoài tim co thắt hoặc bệnh van ba lá. Lách to đau thấy ở những bệnh nhân viêm nội tâm mục nhiễm khuẩn. Nhồi máu lách thường đi kèm tiếng cọ nghe được ở vùng lách.
- Cổ trướng gặp trong suy tim, bệnh van ba lá, viêm màng ngoài tim co thắt.
- Thận to, có thể sờ được ở những bệnh nhân tăng huyết áp thứ phát do thận đa nang. Nghe bụng ở tất cả những bệnh nhân tăng huyết áp, những trường hợp hẹp động mạch thận sẽ nghe được âm thổi tâm thu ở cạnh rốn hoặc ở vùng hông.
KHÁM MẠCH MÁU
Khám tĩnh mạch cảnh
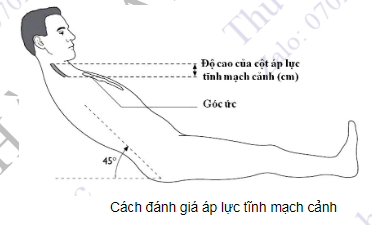
- Tư thế người bệnh: người bệnh nằm ngửa thoải mái, nâng cao giường để tạo với mặt phẳng ngang một góc khoảng 45 độ.
- Xác định vị trí tĩnh mạch cảnh: tĩnh mạch (TM) cảnh chạy từ cạnh khớp ức đòn đến dưới góc hàm. Thường khám tĩnh mạch cảnh bên phải do ở gần TM chủ trên hơn và ít bị chèn ép bởi các cấu trúc giải phẫu trong cổ và ngực hơn.
- Ý nghĩa: TM cảnh cung cấp các thông tin về tim phải, liên quan đến lượng máu tĩnh mạch trở về tim. Người khám đánh giá áp lực tĩnh mạch cảnh và có thể xem xét hình dạng sóng của nó (tĩnh mạch cảnh đồ), từ đó giúp đánh giá tình trạng dịch và mức độ suy tim phải.
- Cách đánh giá: áp lực trong nhĩ phải được xác định bởi áp lực trong tĩnh mạch cảnh, áp lực này được tính dựa trên mức máu cao nhất dâng từ nhĩ phải vào tĩnh mạch cảnh. Lấy góc ức làm mốc, bình thường tĩnh mạch cảnh nổi cao nhất vào khoảng 3 - 4cm trên góc ức, tương ứng với áp lực khoảng 8 - 9 cm nước (do khoảng cách từ nhĩ phải tới góc ức tương đương với áp lực 5 cm nước). Trong suy tim, tĩnh mạch cảnh có thể nổi cao tới tận góc hàm, hay dái tai, tương đương với mức áp lực trên 20 cm nước, người bệnh ở tư thế ngồi 90o vẫn thấy tĩnh mạch cảnh nổi.
- Thông thường, áp lực tĩnh mạch cảnh giảm đi khi hít vào và tăng lên khi thở ra. Tĩnh mạch cảnh nổi khi hít vào (dấu hiệu Kussmaul) gợi ý suy tim phải, viêm màng ngoài tim co thắt, tràn dịch màng tim, nhồi máu phổi, hoặc nhồi máu cơ tim thất phải, bệnh phổi tắc nghẽn mạn tính.
- Nghiệm pháp phản hồi gan tĩnh mạch cảnh:
- Người bệnh nằm ngửa, đầu cao hơn mặt giường khoảng 450, hơi nghiêng trái, thở đều trong suốt thời gian làm nghiệm pháp.
- Người khám dùng lòng bàn tay (với các ngón tay hơi xòe ra), ép từ từ vùng gan khoảng 10 giây, quan sát TM cảnh trong suốt thời gian làm nghiệm pháp.
- Nghiệm pháp dương tính khi tĩnh mạch cảnh nổi nhanh và tồn tại trong suốt thời gian làm nghiệm pháp (tối thiểu 10 giây), phản ánh tình trạng suy tim phải.
Khám tĩnh mạch ngoại biên
Nhìn
- Trong trường hợp suy tĩnh mạch chi dưới mạn tính, quan sát giúp phát hiện được các dấu hiệu khác nhau, phụ thuộc từng giai đoạn bệnh, có thể là những đám giãn tĩnh mạch mạng nhện nông trên da, hoặc búi giãn tĩnh mạch nổi ngoằn nghoèo, viêm da sắc tố, thậm chí loét chi dưới (thường ở vị trí quanh mắt cá).
- Cũng có trường hợp tĩnh mạch nổi to là biểu hiện thứ phát của một bệnh khác như: tĩnh mạch cổ nổi to trong suy tim; các trường hợp xơ gan teo, chèn ép tĩnh mạch lớn, viêm tắc tĩnh mạch lớn bên trong ổ bụng ... các tĩnh mạch ngoài nông nổi lên và phát triển các nhánh bên gọi là tuần hoàn bàng hệ.
- Tuần hoàn bàng hệ cửa - chủ: gặp trong bệnh xơ gan, máu trong tĩnh mạch gánh ứ lại đi vào các nhánh phụ để đổ vào tĩnh mạch chủ trên hay chủ dưới. Trong loại tuần hoàn cửa - chủ trên, các nhánh bên xuất hiện nhiều ở trên rốn, ở hạ sườn phải (nối tĩnh mạch cửa với tĩnh mạch chủ trên). Trong loại tuần hoàn cửa - chủ dưới, các nhánh bên xuất hiện ở dưới rốn (nối tĩnh mạch cửa với tĩnh mạch chủ dưới).
- Tuần hoàn bàng hệ chủ - chủ: gặp trong các trường hợp chèn ép hoặc huyết khối tĩnh mạch chủ dưới, các nhánh tĩnh mạch nông xuất hiện ở bên bẹn, hai bên bụng dưới đi ngược lên trên.
- Tuần hoàn bàng hệ chủ trên: gặp trong hội chứng chèn ép trung thất, tĩnh mạch chủ trên bị đè ép, máu đổ vào tim phải qua các nhánh phụ. Tuần hoàn bàng hệ xuất hiện ở ngực, chủ yếu bên phải, đồng thời có biểu hiện phù áo khoác, tĩnh mạch cảnh nổi to.
Sờ
- Có thể sờ được búi tĩnh mạch bị giãn như trường hợp giãn tĩnh mạch thừng tinh, giãn tĩnh mạch nông chi dưới. Nếu sờ vào búi giãn tĩnh mạch thấy cứng, ấn đau, thì có khả năng đã hình thành huyết khối tĩnh mạch nông trong lòng búi.
- Trường hợp có thông động tĩnh mạch, ta sờ thấy rung miu ở da trên vị trí thông.
- Trường hợp bị huyết khối tĩnh mạch sâu chi dưới: Bênh chi bị huyết khối sưng to hơn bên lành, sờ thấy nóng, đau, tăng trương lực cơ. Da nề, đỏ nếu có viêm mô tế bào kèm theo.
- Đo kích thước chi dưới, so sánh hai bên: thường đo ở 3 vị trí:(1) giữa đùi, (2) giữa bắp chân (dưới lồi chày 10 cm), (3) cổ chân.
Nghe
Chỉ nghe khi nghi ngờ có thông động tĩnh mạch, người khám có thể phát hiện tiếng thổi liên tục ở gần chỗ thông.
Một số nghiệm pháp dùng khám tĩnh mạch nông chi dưới
- Nghiệm pháp Schwartz: người bệnh ở tư thế đứng. Người khám dùng một tay gõ, hoặc vỗ vào tĩnh mạch giãn, trong khi tay kia đặt trên tĩnh mạch ở phía xa (về phía ngọn chi), nếu cảm nhận được sóng phản hồi tĩnh mạch khi gõ, thì chứng tỏ có suy tĩnh mạch phía trên đoạn tĩnh mạch thăm khám.
- Nghiệm pháp Trendelenburg: người bệnh nằm ngửa, nâng cao chân. Người khám dùng ga rô buộc chặt từng vị trí khác nhau ở chi dưới, trước tiên là gốc đùi, sau đó yêu cầu người bệnh đứng dậy và cởi dây thắt. Bình thường các tĩnh mạch chi dưới sẽ được đổ đầy từ từ, đi từ thấp đến cao, vì vậy tháo dây ga rô không gây thay đổi gì. Nếu tĩnh mạch nông giãn nhanh chóng ngay sau khi tháo dây ga rô, thì chứng tỏ có suy van tĩnh mạch tại vị trí quai tĩnh mạch hiển lớn. Làm tương tự với các vị trí thấp hơn.
Khám động mạch
Đo huyết áp
- Đo huyết áp hai tay và chân nếu nghi ngờ các bệnh lý gây huyết áp tứ chi chênh lệch (như hẹp eo động mạch chủ). Huyết áp hai tay chênh nhau > 10 mmHg được coi là bất thường.
- Các nguyên nhân gây huyết áp không đều ở tứ chi bao gồm:
- Hẹp, tắc động mạch (động mạch dưới đòn, động mạch chủ bụng, động mạch chi dưới)
- Phình tách động mạch chủ.
- Hẹp eo động mạch chủ.
- Hẹp trên van động mạch chủ.
Khám động mạch ngoại biên
Nhìn
- Độ lớn của chi: chi có thể teo nhỏ trong trường hợp bệnh động mạch chi dưới mạn tính, có thể teo cơ cẳng chân, cơ ở đùi, teo mô dưới da.
- Mầu sắc da ở chi:
- Bình thường: vàng nhạt, ở những người lao động chân tay nhiều, các chi tiếp xúc với ánh mặt trời nhiều thì da có mầu nâu nhạt và mặt láng.
- Da đỏ hơn trong trường hợp giãn động mạch.
- Da tím tái và nhợt, sờ vào thấy lạnh chứng tỏ tuần hoàn kém lưu thông, chi bị thiểu dưỡng.
- Trong các trường hợp có u mạch hoặc phồng động mạch, ta quan sát thấy một u trên đường đi của động mạch, khám u này sẽ thấy:
- U mềm, đập theo nhịp đập của động mạch.
- Sờ có thể thấy rung miu nếu u to và ở thành các huyết quản lớn.
- Một số động mạch ở nông như động mạch thái dương, động mạch cánh tay, động mạch quay... có thể nổi ngoằn nghoèo và nẩy đập nhịp nhàng trông như con giun uốn trên mặt da, những trường hợp này có thể thấy ở người bị vữa xơ động mạch và tăng huyết áp.
- Phát hiện các dấu hiệu thiểu dưỡng do bị thiếu máu tại chỗ làm cho các phần xa của chi (ngón tay, ngón chân, các móng) không được cung cấp đủ dinh dưỡng dẫn đến khô móng, rụng móng, rụng lông, thậm chí loét, hoại tử tím đen đầu chi, rụng ngón. Loại này chủ yếu gặp trong bệnh viêm tắc động mạch và trong các trường hợp rối loạn thần kinh vận mạch (bệnh Raynaud).
Sờ
- Nhận biết nhiệt độ da: được đánh giá bằng mu bàn tay người khám, vì chỗ này nhạy cảm với nhiệt độ xung quanh hơn. Về mùa lạnh nên khám người bệnh trong phòng ấm. Bình thường da người được dinh dưỡng đủ sẽ ấm, nếu da lạnh là do tuần hoàn động mạch kém như trong bệnh Raynaud, bệnh viêm tắc động mạch. Da có thể nóng nhiều trong trường hợp phình động mạch, trong chứng đỏ đau đầu chi, dị dạng động tĩnh mạch.
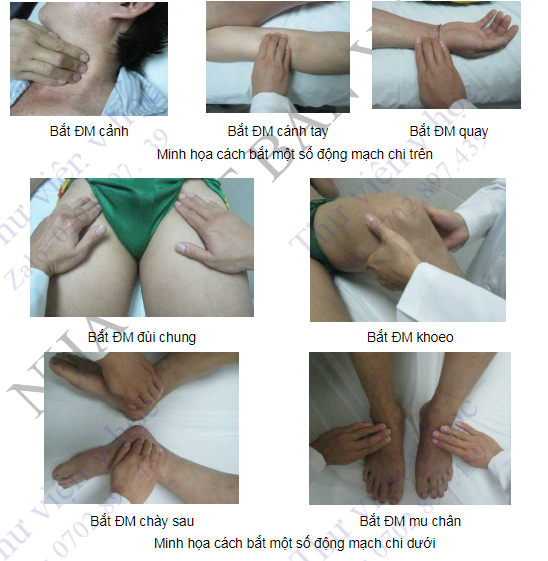
- Bắt mạch (Hình 4.15, 4.16): dùng đầu các ngón tay (các ngón 2, 3, 4) đặt vào rãnh động mạch để bắt mạch. Yêu cầu nắm được mốc giải phẫu của các động mạch thăm khám và bắt mạch đối xứng cả hai bên để so sánh.
- Đối với các động mạch chi trên, cần bắt mạch cảnh, mạch dưới đòn, nách, cánh tay, quay và trụ.
- Đối với các động mạch chi dưới, cần bắt mạch đùi (thường ở nếp lằn bẹn), khoeo, chày sau, mu chân, mác. Động mạch chày sau yếu hoặc mất là một dấu hiệu rất nhạy giúp chẩn đoán bệnh lý tắc nghẽn động mạch chi dưới, vì vị trí giải phẫu của động mạch này hầu như không thay đổi, trong khi có khoảng 12% người bình thường không bắt rõ được mạch mu chân.
- Khi bắt mạch, ta sẽ nhận định về:
- Tần số: số lần mạch đập trong một phút, bình thường mạch đập 70-80 lần/phút. Ở người tập luyện thể thao nhiều thì mạch chậm hơn, ở trẻ em mạch nhanh hơn.
- Nhịp mạch, so sánh với nhịp tim: bình thường nhịp mạch đều, tương ứng với nhịp tim. Nhịp mạch không đều trong ngoại tâm thu, loạn nhịp hoàn toàn.
- Biên độ mạch đập và độ chắc của động mạch: bình thường sờ mạch thấy phẳng và có tính chất đàn hồi.
- Loại mạch: phản ánh tốc độ thay đổi áp suất mạch nhanh hay chậm. Mạch nảy mạnh, chìm sâu (mạch Corrigan) trong hở van động mạch chủ, rò động - tĩnh mạch; mạch yếu, nảy và chìm chậm trong hẹp van động mạch chủ; mạch đảo, còn gọi là mạch nghịch thường, được định nghĩa là huyết áp tâm thu giảm > 10 mmHg khi bệnh nhân hít sâu, mạch yếu đi khi hít vào và mạnh lên khi thở ra gặp trong tràn dịch màng tim nhiều gây ép tim cấp, suy hô hấp cấp, hen phế quản nặng, nhồi máu phổi, béo phì.
- Khám động mạch chủ bụng: sờ và nghe động mạch chủ (ĐMC) bụng rất quan trọng trong quy trình khám hệ động mạch. Tuy nhiên ĐMC bụng chỉ có thể thăm khám khi thành bụng người bệnh không quá dày, hoặc không có chướng bụng.
- Sờ động mạch chủ bụng có thể phát hiện được phình ĐMC bụng, dưới dạng một khối phình lan rộng, ở vị trí dọc theo đường đi của ĐMC, không di động, đập theo nhịp tim, ấn nhẹ không đau (Chống chỉ định ấn nếu người bệnh có khối phình kèm theo đau ở vùng bụng, thắt lưng. Nguyên nhân đau có thể do khối phình quá lớn, dọa vỡ hoặc gây tách thành động mạch, hoặc có huyết khối gây ra tắc mạch). Lưu ý là ở người trẻ, giàu xúc cảm, thành bụng mỏng, có thể sờ thấy ĐMC bụng đập phía trên rốn.
- Dấu hiệu De Bakey giúp gợi ý vị trí dưới chỗ chia động mạch thận hai bên của khối phình động mạch chủ. Cạnh bàn tay của người khám khi đặt ở đầu trên khối phình có thể trượt giữa vị trí đầu trên của khối phình và mép bờ sườn.
- Nghe ĐMC bụng phía trên và xung quanh rốn, có thể phát hiện thấy thổi tâm thu. Tiếng thổi có thể sinh lý nếu thành bụng người bệnh mỏng và người khám ấn mạnh ống nghe. Tiếng thổi bệnh lý có thể gặp trong các trường hợp (1) phình ĐMC bụng có huyết khối gây hẹp, (2) hẹp ĐMC bụng và/hoặc các nhánh do xơ vữa ở người lớn tuổi, hoặc do viêm ở người trẻ tuổi (Takayasu, giang mai), (3) tăng cung lượng tim (Basedow, cường giao cam...).
Nghe
- Thường nghe ở các động mạch có kích thước lớn như ĐMC, động mạch cảnh, dưới đòn, động mạch đùi, động mạch cánh tay. Trong trường hợp cường tuyến giáp trạng, do lưu lượng máu tới nhiều, có thể nghe thấy tiếng thổi của ĐM tuyến giáp.
- Bình thường, đặt ống nghe lên động mạch và hơi đè nhẹ ống nghe có thể nghe được 1 tiếng nhỏ ở thì tâm thu, riêng ở các động mạch gần tim như các động mạch chủ, cảnh, dưới đòn ta còn nghe được tiếng thứ hai là tiếng lan của tiếng tim thứ hai.
- Sự xuất hiện tiếng thổi phản ánh sự tăng tốc của dòng chảy do hẹp động mạch phía trên. Hẹp động mạch mức độ vừa thường chỉ nghe thấy tiếng thổi tâm thu. Nếu tiếng thổi lan đến cả thì tâm trương, chứng tỏ có hẹp khít trên 80% lòng mạch làm chênh áp xuất hiện trong cả thì tâm trương.
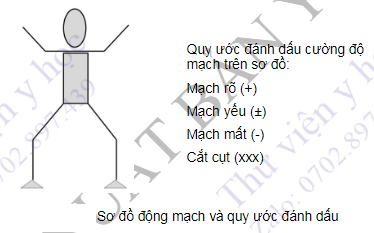
Vẽ sơ đồ động mạch
Sau khi kết thúc khám động mạch, yêu cầu vẽ được sơ đồ động mạch chi trên -chi dưới, và đánh dấu vào các vị trí khám mạch theo quy ước.
KHÁM TIM
Nhìn
Để bệnh nhân nằm ngửa, hoặc nằm hơi nghiêng sang trái. Người khám đứng bên phải. Chú ý quan sát các dấu hiệu dưới đây: - Hô hấp: đếm nhịp thở, thở đều hay không đều, nông hay sâu, có gắng sức khi hít vào và thở ra không. - Biến dạng lồng ngực: lồng ngực vùng trước tim gồ lên do tim to xảy ra trước tuổi dậy thì. Gù vẹo cột sống có thể là nguyên nhân của tâm phế mãn. - Sẹo mổ cũ: sẹo mổ đường giữa xương ức gợi ý tiền sử phẫu thuật tim hở (thay van tim, vá thông liên nhĩ, vá thông liên thất, phẫu thuật làm cầu nối chủ vành). Sẹo mổ đường dưới nếp vú trái gặp ở các bệnh nhân có tiền sử mổ tách van trên tim kín. - Vị trí mỏm tim đập. Thông thường, vị trị tim đập mạnh nhất trên thành ngực nằm ở khoang liên sườn V đường giữa đòn trái. Thấy rõ mỏm tim đập ở người gày, suy kiệt. Diện đập của tim trên 2 cm gợi ý phì đại thất trái. Mỏm tim đập lệch trái gặp trong trường hợp thất phải to, mỏm tim lệch đến đường nách trước và xuống dưới gặp trong thất trái to. - Những ổ đập bất thường khác trên ngực, ổ đập ở khoang liên sườn I và II bên phải gợi ý túi phình động mạch chủ lớn, hở van động mạch chủ. Hõm trên ức đập gợi ý túi phình động mạch chủ, hở van động mạch chủ, còn ống động mạch.
Sờ
- Xác định mỏm tim: là điểm đập thấp nhất và ngoài cùng nhất trên thành ngực, thường ở trên vị trí giải phẫu thực sự của mỏm tim. Diện đập của tim to hơn và mỏm tim xuống thấp hơn, sang trái, gặp trong trường hợp thất trái giãn.
- Xác định các ổ đập bất thường mà ta nhìn thấy ở trên.
- Sờ xem có rung miu không. Nếu có: phải xác định vị trí, (thì tâm thu hay tâm trương). Thường sờ được rung miu khi có tiếng > 4/6), thô ráp, tần số thấp đến trung bình.
- Dấu hiệu Hartzer: giãn thất phải, lúc tâm thu, tim đập rõ ở vùng cạnh ức trái và mũi ức, dùng 1 hoặc 2 ngón tay có thể thấy tim phải đập.
Gõ
Gõ để xác định diện đục của tim. Tuy nhiên ngày nay gõ tim ít được sử dụng trong thực hành lâm sàng.
Nghe tim
Nghe tim là kỹ năng lâm sàng cơ bản, nhưng để làm chủ kỹ năng này và nghe tim tốt không đơn giản. Nghệ thuật nghe tiếng tim đòi hỏi kinh nghiệm lâm sàng, nhiều giờ thực hành, cũng như sự kiên nhẫn cao độ của mỗi thầy thuốc hay sinh viên y khoa. Quan trọng nhất, bác sỹ lâm sàng cần suy nghĩ trước về tiếng tim nào có thể gặp trên từng bệnh nhân cụ thể, rồi đánh giá xem tiếng tim đó có hiện diện hay không. Mặc dù đã có sự hỗ trợ đắc lực của các thăm dò hiện đại, thăm khám bệnh nhân với ống nghe vẫn là kỹ năng lâm sàng có giá trị và ít tốn kém giúp bác sĩ chẩn đoán, xác định nguyên nhân và đánh giá tình trạng bệnh. Đây là nền tảng cho những thăm dò xâm nhập và không xâm nhập sâu hơn, nó cũng đặt các kết quả xét nghiệm thu được vào một bệnh cảnh lâm sàng chính xác. Bên cạnh đó, với những thao tác thân mật đặc trưng, nghe tim là sợi dây liên kết đầu tiên, làm cơ sở cho sự gần gũi, tin cậy và tin tưởng, vốn là đặc quyền của mối quan hệ thầy thuốc - người bệnh.
Ống nghe thường có hai phần, phần chuông để nghe những âm có tần số thấp (tiếng ngựa phi, tiếng T3,T4, tiếng rung tâm trương của hẹp van hai lá), phần màng để nghe những âm có tần số cao (tiếng thổi tâm trương của hở van động mạch chủ, tiếng cọ màng tim...).
Nghe tim cần được tiến hành trong điều kiện yên tĩnh, bệnh nhân và người khám đều thoải mái và thư giãn. Trước khi nghe tim cần giải thích cho người bệnh, yêu cầu giúp hợp tác (đặc biệt là với phụ nữ và trẻ em), bộc lộ vùng ngực.
Trình tự nghe tim
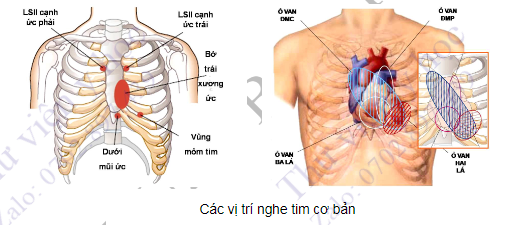
- Người khám sẽ đánh giá các tiếng tim bình thường và bệnh lý. Thông thường, tiến hành nghe tim theo trình tự những vị trí dưới đây:
- Mỏm tim/ổ van hai lá (khoang liên sườn V, đường giữa đòn trái, hoặc vị trí mỏm tim đập mạnh nhất)
- Ổ van ba lá (khoang liên sườn IV-V, cạnh bờ trái xương ức).
- Ổ van động mạch phổi (khoang liên sườn II, cạnh bờ trái xương ức).
- Ổ van động mạch chủ (khoang liên sườn II, cạnh bở phải xương ức và khoang liên sườn III, bờ trái xương ức).
- Vùng dưới đòn phải và trái.
- Hố thượng đòn phải và trái.
- Vùng nách phải và trái.
- Vùng lưng, giữa hai xương bả vai (đặc biệt khi nghi ngờ có tuần hoàn bàng hệ
- Với mỗi vị trí nghe tim, có thể nghe ở các tư thế sau: nằm ngửa, nằm nghiêng trái, ngồi (có thể ngồi cúi người ra trước), đứng, ngồi xổm.
- Các thông tin thu được khi nghe tim: cần mô tả theo trình tự:
- Nhịp tim đều hay không đều. Nếu không đều là loạn nhịp hoàn toàn hay có nhịp điệu (ngoại tâm thu).
- Tần số tim/phút.
- Tiếng T1, T2 (cường độ, tính chất).
- Tiếng T3, T4.
- Các tiếng tim bất thường khác trong thì tâm thu, tâm trương (tiếng thổi, tiếng rung, tiếng cọ).
Các nghiệm pháp tiến hành khi nghe tim
- Có thể làm một số nghiệm pháp khi nghe tim để đánh giá biến đổi động học của tiếng tim, giúp chẩn đoán phân biệt các tiếng bất thường ở tim.
- Thay đổi tư thế: yêu cầu bệnh nhân đang đứng ngồi xổm xuống thật nhanh. Động tác này khiến hệ tĩnh mạch ở chi dưới và bụng bị ép chặt, qua đó tăng lượng máu tĩnh mạch dồn về tim (tăng tiền gánh), dẫn đến thể tích thất trái, kích thước buồng tim và thể tích tâm thu cũng tăng lên tạm thời, dẫn đến tăng cường độ của nhiều tiếng thổi. Tuy nhiên, tiếng thổi tâm thu do sa van hai lá và tiếng thổi tâm thu của bệnh cơ tim phì đại lại giảm đi. Nếu bệnh nhân không thể ngồi xổm, có thể đặt bệnh nhân ở tư thế nằm và gập đầu gối vào bụng.
- Nghiệm pháp Valsava: yêu cầu bệnh nhân hít vào sâu, sau đó cố gắng thở ra thật mạnh mà không mở nắp thanh môn (động tác rặn). Động tác này làm tăng áp lực trong lồng ngực, cản trở máu tĩnh mạch về tim, giảm thể tích thất trái. Phần lớn các tiếng thổi sẽ giảm cường độ khi bệnh nhân làm Valsava. Tuy nhiên, với trường hợp sa van hai lá và bệnh cơ tim phì đại, cường độ tiếng thổi lại tăng lên. Không làm nghiệm pháp Valsava lâu quá 10 giây, do có thể gây cường phế vị, tụt huyết áp.
- Hít sâu. Động tác hít sâu làm tăng lượng máu tĩnh mạch về tim phải, dẫn đến van động mạch phổi đóng muộn hơn (thất phải cần nhiều thời gian hơn để tống máu lên động mạch phổi). Do đó thường nghe thấy T2 tách đôi sinh lý khi người bệnh hít vào.
- Sau nhịp ngoại tâm thu. Khoảng nghỉ bù sau nhịp ngoại tâm thu dẫn đến nhát bóp kế tiếp của tim mạnh hơn, làm tăng thể tính tâm thu, do vậy làm tăng cường độ tiếng thổi tâm thu (tống máu) của hẹp van ĐMC hay hẹp đường ra thất trái. Ngược lại, tiếng thổi tâm thu của hở van hai lá ít bị ảnh hưởng.
- Dùng thuốc. Hít amyl nitrate có thể gây hạ huyết áp tạm thời, và tăng nhịp tim phản xạ. Hệ quả là giảm cường độ tiếng thổi do hở hai lá, hở chủ, thông liên thất. Trong khi đó tiếng thổi do hẹp van ĐMC, hẹp van động mạch phổi, bệnh cơ tim phì đại sẽ tăng lên do tăng thể tích tâm thu. Tiếng rung tâm trương do hẹp van hai lá có thể cũng tăng lên, vì vậy có thể dùng biện pháp này để chẩn đoán phân biệt tiếng rung Flint của hở van ĐMC (giảm cường độ) với rung tâm trương của hẹp van hai lá (tăng cường độ).
CÁC TIẾNG TIM
Tiếng tim bình thường
Tiếng tim thứ nhất (T1 - hình 4.6 - bài 1)
- T1 tương ứng với lúc đóng van nhĩ thất (van hai lá và van ba lá). Để phân biệt T1 với tiếng tim thứ hai (T2), phải chú ý thời gian; khoảng thời gian từ T1 đến T2 ngắn hơn khoảng thời gian từ T2 đến tiếng T1 đi sau nó. Để chắc chắn là Tl, trong khi nghe tim đặt các ngón tay lên mỏm tim đập hoặc lên động mạch cảnh; ngón tay nảy lên cùng lúc với Tl. Muốn nghe T1 rõ, dùng phần màng ống nghe, đặt ở mỏm tim.
- Hai thành phần của tiếng T1: do đóng van hai lá và van ba lá. Bình thường van ba lá đóng sau van hai lá 20-30 ms. Khoảng thời gian này quá ngắn nên khó phân biệt được hai thành phần này
- T1 tách đôi rộng nghe rõ nhất ở cạnh ức, phần dưới, gần vị trí van 3 lá. Cần phân biệt với tiếng tim thứ tư (T4) hoặc clic phụt lâm thu. T1 tách đôi rộng khi sự co bóp của thất phải xảy ra muộn hoặc kéo dài, do bất thường về hoạt động điện của tim (blốc nhánh phải, ngoại tâm thu thất khởi phát bên trái, máy tạo nhịp tim) hoặc về hoạt động cơ học (bệnh Ebstein, hẹp van hai lá).
- Cường độ tiếng T1:
- Cường độ T1 lệ thuộc vào 4 yếu tố sau: khoảng cách từ tim đến thành ngực, vị trí của các lá van lúc tâm thất bắt đầu co bóp, sự mềm mại của lá van, và sức co bóp của cơ thất (sức co bóp quyết định tốc độ gia tăng áp suất trong thất trái và do đó ảnh hưởng đến vận tốc đóng của van nhĩ thất).
- Ở bệnh nhân hẹp van hai lá do thấp, tiếng T1 rất to (T1 đanh): nhĩ trái giãn to và áp lực nhĩ trái tăng lên, van hai lá mở lâu hơn và khi đóng lại (khi thất trái bắt đầu co) sẽ di động nhanh tạo ra âm thanh có đanh, mạnh.
- Tiếng T1 mạnh cũng gặp trong các trường hợp có cung lượng tim tăng (cường giáp), thông liên nhĩ, nhịp tim nhanh, bloc nhĩ thất hoàn toàn.
- Cường độ T1 giảm ở những người có thành ngực dày, béo phì, van hai lá vôi hoá nhiều, bệnh phổi tắc nghẽn mạn tính, viêm màng ngoài tim co thắt, tràn dịch màng tim, tràn dịch hoặc tràn khí màng phổi, suy tim nặng, viêm cơ tim, nhồi máu cơ tim, bệnh cơ tim giãn.
Tiếng tim thứ hai (T2 - Hình 4.6 - bài 1)
- Tiếng T2 gồm 2 thành phần. Thành phần thứ nhất (A2) xảy ra khi van động mạch chủ đóng, và thành phần thứ hai (P2) xảy ra khi van động mạch phổi đóng. Bình thường van động mạch chủ đóng trước van động mạch phổi. Khi hít vào, thể tích đổ dầy thất phải tăng, van động mạch phổi đóng muộn hơn, có thể nghe được T2 tách đôi sinh lý.
- Cường độ T2 tùy thuộc vào: áp lực động mạch chủ và động mạch phổi, sự chuyển động của các lá van.
- A2 mạnh gặp trong: tăng huyết áp, hẹp eo động mạch chủ, các trường hợp động mạch chủ sát thành ngực như giãn nhánh lên động mạch chủ và chuyển vị đại động mạch. P2 mạnh khi có: tăng áp động mạch phổi (do hẹp van hai lá, suy tim trái, tăng áp động mạch phổi vô căn).
- A2 giảm gặp khi các lá van bất động như trong bệnh vôi hoá van động mạch chủ. P2 giảm trong hẹp tại van hoặc hẹp phần phễu động mạch phổi, teo van động mạch phổi. T2 giảm ở bệnh nhân béo phì, khí phế thủng, tràn dịch màng tim.
- T2 tách đôi bệnh lý:
- Tiếng T2 tách đôi nghe rõ nhất ở phần cao bờ trái xương ức. Khi bệnh nhân hít sâu, thường có T2 tách đôi sinh lý (P2 đến sau A2). T2 tách đôi rộng hơn khi thành phần P2 còn đến muộn hơn, ngay cả khi người bệnh hít thở bình thường (như trong bệnh cảnh hẹp van động mạch phổi, bloc nhánh phải), hoặc thành phần A2 đến sớm hơn (hở van ĐMC, thông liên thất).
- T2 tách đôi cố định gặp trong thông liên nhĩ.
- T2 tách đôi nghịch thường xuất hiện khi thành phần A2 đến trễ hơn bình thường (blốc nhánh trái, hẹp van ĐMC, bệnh cơ tim phì đại, tạo nhịp thất phải).
Tiếng tim thứ ba (T3)
- T3 là tiếng tim xảy ra vào giữa thì tâm trương, được sinh ra trong giai đoạn đổ đầy thất nhanh. Tiếng T3 có tần số tương đối thấp, nên nghe rõ nhất khi dùng phần chuông của ống nghe. Muốn nghe T3 rõ, có thể làm tăng lượng máu tĩnh mạch về tim bằng cách cho bệnh nhân ngồi xổm hoặc nằm ngửa và gập chân vào ngực. Bình thường có thể nghe được T3 ở trẻ em và người trẻ < 40 tuổi, vận động viên, phụ nữ có thai.
- T3 bệnh lý thường kèm theo nhịp nhanh (nhịp ngựa phi) là do bất thường khả năng giãn nở của thất trong thì tâm trương như suy tim, bệnh cơ tim hạn chế, hoặc do quá tải thể tích làm tăng lưu lượng qua van nhĩ thất như nhiễm độc giáp, hở van hai lá, hở van động mạch chủ. Nhịp ngựa phi có thể là trái hay phải, tuỳ thuộc tổn thương ở thất trái hay thất phải.
- T3 ngựa phi có thể nghe thấy rõ nhất khi đặt nhẹ phần chuông ống nghe lên vùng mỏm tim (với ngựa phi trái) hoặc ổ van ban lá ngay dưới mũi ức (với ngựa phi phải). Các trường hợp ngựa phi phải, do giãn thất phải, sẽ nghe rõ hơn khi người bệnh hít sâu do làm tăng máu tĩnh mạch về tim và tăng lưu lượng thất phải, trong khi ngựa phi trái nghe rõ hơn khi người bệnh thở ra, do khi ấy đường kính lồng ngực giảm đi.
Tiếng tim thứ tư (T4)
- T4 là tiếng tim tạo ra trong giai đoạn nhĩ thu, khi tâm nhĩ co bóp tống máu xuống thất trái vào cuối thì tâm trương (tiền tâm thu). Thỉnh thoảng có thể nghe được T4 ở người lớn tuổi, không có bệnh tim, đặc biệt sau khi gắng sức.
- T4 bệnh lý gặp trong các trường hợp nhĩ tăng co bóp làm giãn thất cuối thì tâm trương như tăng huyết áp, phì đại thất trái thứ phát sau hẹp van động mạch chủ, bệnh cơ tim phì đại, phì đại thất phải thứ phát sau hẹp động mạch phổi, tăng áp phổi, thiếu máu cục bộ cơ tim.
Các tiếng bất thường trong thì tâm thu và tâm trương
Tiếng clic đầu tâm thu
- Tiếng clic đầu tâm thu, hay còn gọi là tiếng clic tống máu, là tiếng đi ngay sau tiếng T1, vào thời điểm buồng thất tống máu vào các động mạch lớn. Cơ chế là do sự rung động của van động mạch chủ hoặc van động mạch phổi khi chúng mở ra tối đa và cong vòm lên phía động mạch chủ hoặc phổi. Tiếng này gọn và có tần số cao, nên tốt nhất là dùng phần màng ống nghe để phát hiện.
- Tiếng clic tống máu động mạch phổi nghe rõ nhất ở khoang liên sườn II cạnh ức trái, gặp trong hẹp van động mạch phổi bẩm sinh, tăng áp lực động mạch phổi. Cường độ thay đổi theo hô hấp, giảm hoặc biến mất khi hít vào và tăng khi thở ra; do khi hít vào, lượng máu về thất phải nhiều, đẩy lá van phồng lên lấn vào phía động mạch phổi trước thì tâm thu.
- Tiếng clic tống máu động mạch chủ thường gặp trong bệnh lý van động mạch chủ (cả hẹp và hở) với giãn gốc động mạch chủ (khi có tăng huyết áp, túi phình động mạch chủ đoạn lên và hẹp eo động mạch chủ). Tiếng này nghe rõ nhất ở đáy tim nhưng có thể nghe được ở mọi vị trí trước tim, không thay đổi cường độ theo hô hấp. Trong hẹp van động mạch chủ, nếu nghe được tiếng click tức là các lá van còn di động tốt; nếu không nghe thấy thì lá van đã bị vôi hoá.
Tiếng clic giữa và cuối tâm thu
- Tiếng giữa và cuối tâm thu nghe rõ nhất ở dọc bờ trái xương ức và mỏm, khó nghe ở vùng đáy tim. Nó có tần số cao, nghe rõ bằng phần màng ống nghe.
- Tiếng clic này thường gặp ở bệnh nhân sa van hai lá. Thông thường, đầu thì tâm thu hai lá van hai lá phải ở vị trí đóng kín, nhưng khi bị sa, chúng tiếp tục uốn cong tối đa và bung vào trong lòng nhĩ trái vào giữa hoặc cuối tâm thu. Tiếng clic phát sinh do căng đột ngột lá van và kéo dài các dây chằng dưới van.
Tiếng clắc mở van trong thì tâm trương
Tiếng clắc mở van gặp trong bệnh hẹp van hai lá. Tiếng này có âm sắc cao, gọn, lan rộng, nghe rõ nhất ở mỏm tim, hoặc dọc bờ trái xương ức khi bệnh nhân nằm nghiêng. Cơ chế: do các mép lá van vôi hoá, vốn dính vào nhau do bệnh lý, tách ra khi mở vào lòng thất trái vào đầu thì tâm trương với áp lực nhĩ trái cao.
Tiếng thổi
- Tiếng thổi là một loạt những rung động kéo dài, do dòng máu đi nhanh qua một cấu trúc tim bình thường (tiếng thổi vô tội) hoặc xoáy mạnh qua van tim tổn thương hay luồng thông trong tim. Khi nghe một tiếng thổi, cần đánh giá các đặc điểm sau của tiếng thổi:
- Vị trí xuất phát/vị trí nghe rõ nhất.
- Thời điểm xuất hiện trong chu chuyển tim (đầu, giữa, cuối hay toàn tâm thu, tâm trương; hay tiếng thổi liên tục).
- Cường độ (1/6 -> 6/6).
- Âm sắc (cao hay thấp).
- Hướng lan.
- Thay đổi như thế nào khi tiến hành các nghiệm pháp (nằm nghiêng, ngồi xổm, hít thở sâu, nghiệm pháp Valsava.
- Cường độ của tiếng thổi được chia theo phân loại của theo Levein-Harvey:
- Độ 1(1/6): tiếng thổi nhỏ, chú ý mới nghe được, nơi khám yên tĩnh.
- Độ 2 (2/6): nghe được tiếng thổi ngay khi đặt ống nghe, nhưng cường độ nhẹ.
- Độ 3 (3/6): nghe rõ tiếng thổi nhưng không có rung miu.
- Độ 4 (4/6): tiếng thổi nghe rõ, kèm theo rung miu.
- Độ 5 (5/6): tiếng thổi rất mạnh, kèm rung miu, chếch nửa ống nghe vẫn nghe thấy.
- Độ 6 (6/6): rất mạnh, kèm rung miu và khi đặt ống nghe tách khỏi da lồng ngực vài milimet vẫn nghe thấy tiếng thổi.
- Trước đây ở Việt Nam, các tiếng thổi ở tim chủ yếu do tổn thương van tim hậu thấp. Trong vài thập kỷ gần đây, tần suất các bệnh lý tim mạch đã thay đổi. Tỉ lệ bệnh thấp tim giảm đi, trong đó tỉ lệ bệnh lý liên quan đến xơ vữa động mạch tăng lên. Các nguyên nhân lâm sàng hay gặp của bệnh nhân có tiếng thổi ở tim, ngoài bệnh van tim hậu thấp, bao gồm hẹp van động mạch chủ, hở van hai lá do sa va hai lá hay thoái hoá dây chằng cột cơ (gặp ở bệnh nhân bệnh tim thiếu máu cục bộ, bệnh cơ tim giãn, suy tim nặng), bệnh cơ tim phì đại. Tiếng thổi mới xuất hiện (hở van hai lá, hở chủ) thường gợi ý viêm nội tâm mạc nhiễm khuẩn, đặc biệt nếu người bệnh có sốt, hoặc biến chứng cơ học (hở van hai lá, thông liên thất) ở bệnh nhân nhồi máu cơ tim cấp.
Tiếng thổi thì tâm thu
- Các tiếng thổi tâm thu được phân loại theo thời điểm bắt đầu và kết thúc của nó như sau: tiếng thổi giữa tâm thu (midsystolic murmur) bắt đầu sau tiếng T1 và kết thúc trước tiếng T2; tiếng thổi toàn tâm thu (holosystolic murmur) bắt đầu cùng lúc với tiếng Tl, chiếm toàn thì tâm thu và kết thúc cùng lúc với tiếng T2; tiếng thổi đầu tâm thu (early systolic murmur); tiếng thổi cuối tâm thu (late systolic murmur).
- Tiếng thổi tâm thu xảy ra theo các cơ chế sau: (1) tắc nghẽn đường ra của tâm thất, (2) giãn gốc động mạch chủ hoặc thân động mạch phổi, (3) tăng lưu lượng dòng máu qua van ĐMC hoặc động mạch phổi, (4) hở van 2 lá; ba lá, (5) thông liên thất, (6) tiếng thổi vô tội (bình thường).
- Tiếng thổi vô tội: còn gọi là tiếng thổi Still, xuất hiện ở đầu và giữa thì tâm thu, nghe rõ nhất ở ổ van động mạch phổi, cường độ dưới 3/6, không đi kèm các triệu chứng tim mạch khác, thường là tiếng thổi vô tội. Thường nghe thấy tiếng thổi này ở trẻ em, người trẻ, vận động viên, phụ nữ có thai và những người cung lượng tim cao (như sốt, thiếu máu, cường giáp, kích thích tâm lý) và cần được phân biệt với tiếng thổi bệnh lý. Cơ chế do luồng máu chảy vào động mạch phổi dao động quá mức. Nó thường đi kèm T2 tách đôi sinh lý, T3 sinh lý và không kèm các tiếng bệnh lý khác. Nếu nghe thấy tiếng thổi vô tội này ở người bình thường không triệu chứng (điện tim và XQ ngực bình thường), không cần làm thêm các thăm dò sâu hơn (như siêu âm tim).
Tiếng thổi đầu-giữa thì tâm thu
- Thường là tiếng thổi tâm thu do tống máu hay do phụt ngược. Tiếng thổi tâm thu tống máu thường bắt đầu sau tiếng T1, có dạng tăng dần rồi giảm dần về cường độ. Căn nguyên là do dòng máu rối chảy qua van ĐMC hay van động mạch phổi bị tổn thương, hoặc đường ra thất trái hay đường ra thất phải bị hẹp. Nói chung, mức độ tắc nghẽn càng nặng, thời gian tiếng thổi càng dài. Vị trí nghe rõ nhất tiếng thổi và hướng lan (hẹp van ĐMC lan lên cổ và vai phải, hẹp van động mạch phổi lan lên vai trái) giúp chẩn đoán phân biệt căn nguyên tiếng thổi.
- Hẹp van động mạch chủ: âm thổi tâm thu nghe rõ nhất ở khoang liên sườn II phải và lan lên cổ, do chiều luồng máu từ thất trái chảy vào gốc động mạch chủ với vận tốc cao. Tiếng thổi có thể lan xuống mỏm tim, khi đó nó có âm sắc trong trẻo hơn (hiện tượng Gallavardin), do ở mỏm tim, âm thổi tạo ra do các lá van xơ và vôi hoá rung động với tần số cao. Đôi khi khó phân biệt tiếng thổi ở mỏm này với tiếng thổi của hở van hai lá. Tuy nhiên khi có ngoại tâm thu thất với một khoảng nghĩ bù hoàn toàn sau đó, thì cường độ tiếng thổi sau ngay sau ngoại tâm thu sẽ tăng lên nếu là do hẹp và xơ hoá van động mạch chủ, sẽ không đổi nếu là do hở van hai lá.
- Trong bệnh cơ tim phì đại có tắc nghẽn đường ra thất trái, tiếng thổi phát sinh do dòng máu chảy qua đường ra thất trái bị hẹp, khởi phát từ buồng thất, và thường nghe rõ nhất ở phần dưới bờ trái xương ức, có xu hướng lan lên động mạch cảnh. Tiếng thổi thường ở giữa thì tâm thu, âm sắc thô ráp. Tiếng thổi này tăng cường độ khi đứng và giảm khi người bệnh ngồi xổm, do động tác ngồi xổm gây giãn buồng tim trái và giảm ảnh hưởng của phì đại vách liên thất. Các tiếng bất thường kèm theo bao gồm T2 tách đôi nghịch thường (đóng muộn van động mạch chủ, nhất là khi hẹp đường ra thất trái nặng), và tiếng thổi tâm thu ở mỏm do vách liên thất phì đại làm biến dạng tổ chức van, dẫn đến hở van hai lá.
- Hẹp van động mạch phổi: âm thổi bắt đầu sau tiếng T1 hoặc cùng lúc với tiếng click phụt của động mạch phổi, tăng dần rồi giảm dần, kết thúc trước tiếng P2.
Tiếng thổi toàn tâm thu
- Tiếng thổi toàn tâm thu bắt đầu cùng lúc với tiếng T1, chiếm toàn thì tâm thu cho đến tận tiếng T2.
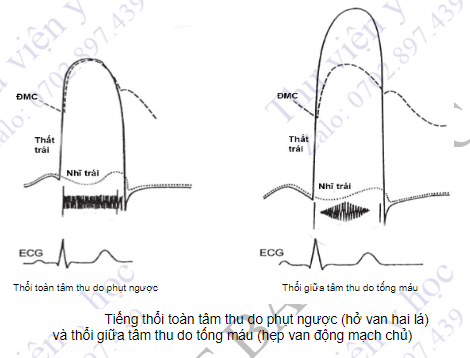
- Hở van hai lá: hướng phụt của dòng máu vào nhĩ trái trong thì tâm thu sẽ quyết định hướng lan của tiếng thổi. Khi dòng máu phụt ra phía trước và vào trong (tổn thương lá sau van hai lá), về phía vách liên nhĩ gần gốc động mạch chủ, tiếng thổi sẽ lan vào trong bờ trái xương ức, đáy tim, thậm chí lên đến cổ. Khi dòng máu phụt ra sau và ra ngoài (tổn thương lá trước van hai lá), âm thổi sẽ lan ra nách, đến bả vai trái. Hở van hai lá nhẹ chỉ có tiếng thổi tâm thu. Hở van hai lá mức độ vừa có thể kèm theo nhịp ngựa phi. Hở van hai lá nặng sẽ gây đóng sớm van động mạch chủ, tạo ra tiếng T2 tách đôi (tách đôi thuận). Có thể gặp thổi tâm thu do hở van hai lá cơ năng (thứ phát do buồng thất trái giãn).
- Tiếng thổi của hở van ba lá có cường độ tăng khi hít vào, vì lúc này máu từ ngoại biên về tim dễ hơn, dẫn tới tăng thể tích nhát bóp và tăng vận tốc dòng máu trào ngược. Đây gọi là dấu hiệu Rivero-Carvalho. Hở van ba lá nặng thường đi kèm tĩnh mạch cổ nổi rõ, sóng v lớn, gan to.
- Thổi toàn tâm thu do thông liên thất (bẩm sinh hoặc mắc phải, như thủng vách liên thất sau nhồi máu cơ tim) có âm sắ thường đi kèm rung miu (cường độ > 4/6).
- Chẩn đoán phân biệt thổi tâm thu do hở van hai lá hay do hẹp van động mạch chủ dựa vào vị trí và hướng lan của tiếng thổi, cũng như thay đổi của tiếng thổi sau nhịp ngoại tâm thu (tiếng thổi của hẹp chủ tăng cường độ, tiếng thổi của hở hai lá ít biến đổi).
- Lưu ý rằng, hở van hai lá hay hở van ba lá mức độ nhẹ, xác định bằng siêu âm Doppler màu, không đi kèm tiếng thổi trên lâm sàng không phải là biểu hiện bệnh lý tim mạch, do nhiều người bình thường cũng có hở hai lá hay hở ba lá mức độ nhẹ. Chẩn đoán “bệnh tim theo siêu âm” có thể làm người bệnh lo lắng một cách không cần thiết.
Tiếng thổi cuối tâm thu
- Tiếng thổi cuối tâm thu bắt đầu vào khoảng từ giữa đến cuối thì tâm thu và tiếp diễn đến tận tiếng T2. Tiếng thổi này gặp ở các trường hợp hở hai lá do thiếu máu cơ tim, do giãn buồng tim, hoặc do sa van hai lá.
- Tiếng thổi cuối tâm thu do sa van hai lá thường khởi đầu bằng một hoặc nhiều tiếng click giữa đến cuối tâm thu. Các biện pháp làm tăng lượng máu về tim (ngồi xổm) khiến tiếng thổi nhỏ đi, các biện pháp giảm lượng máu về tim (Valsava) làm tiếng thổi lớn hơn.
- Trong hẹp eo động mạch chủ, có thể nghe được tiếng thổi tâm thu động mạch ở các khoang liên sườn.
Tiếng thổi tâm trương
Tiếng thổi đầu tâm trương
- Hở van động mạch chủ: tiếng thổi nghe rõ nhất bằng ống nghe có màng, nhất là khi bệnh nhân ngồi cúi người ra trước, thở ra hết mức rồi nín thở. Tiếng thổi bắt đầu cùng lúc với tiếng A2, ngay lúc áp lực thất trái xuống thấp hơn áp lực động mạch chủ. Vị trí nghe rõ nhất ở ổ van động mạch chủ, sau đó lan dọc bờ phải xương ức. Tiếng thổi có âm sắc êm dịu, hay đi kèm tiếng click tống máu của động mạch chủ. Thầy thuốc có thể dự đoán trước sự có mặt của tiếng thổi này ở những bệnh nhân có mạch nảy mạnh, chìm sâu (mạch Corrigan).
- Hở van động mạch phổi do tăng áp lực động mạch phổi (tiếng thổi Graham Steell) bắt đầu cùng lúc với tiếng P2, vì áp lực động mạch phổi cao, hở van động mạch phổi bắt đầu ngay khi áp lực thất phải xuống thấp hơn áp lực động mạch phổi. Áp lực tâm trương của động mạch phổi cao làm phát sinh dòng trào ngược có tần số cao, dẫn tới tiếng thổi có tần số cao, cường độ hầu như không đổi suốt thì tâm trương.
Tiếng thổi giữa tâm trương (tiếng rung tâm trương)
- Hẹp van hai lá do thấp tim. Tiếng rung sinh ra do máu từ nhĩ trái đi qua van hai lá bị hẹp tạo ra dòng xoáy từ nhĩ xuống thất trong thời kỳ đổ đầy thất nhanh của chu chuyến tim, làm rung các cấu trúc tim trên đường đi của dòng xoáy. Tiếng rung này nghe như tiếng vê dùi trống, không đều, thô, có thể đi kèm rung miu khi sờ vùng mỏm tim. Nó đến sau tiếng clắc mở van hai lá (khác với tiếng thổi đầu tâm trương xảy ra ngay sau T2), được nghe rõ nhất ở vùng có những xung động của thất trái như mỏm tim.
- Tiếng rung tâm trương nhẹ không rõ khi van hai lá vôi hoá nhiều, lá van ít di động. Do vậy, nếu còn nghe được rung tâm trương trên lâm sàng nghĩa là các lá van còn mềm mại, bệnh nhân có thể phù hợp với nong van hai lá qua da (nếu chỉ hẹp hai lá đơn thuần) hơn là phẫu thuật.
- Hẹp van ba lá: tiếng rung giữa tâm trương sẽ khác trong hẹp van hai lá ở những điểm sau: (l) cường độ tăng khi hít vào, (2) nghe rõ ở cạnh bờ trái xương ức, khoang liên sườn IV, V. Khi hít vào, lượng máu về nhĩ phải tăng và trong thì tâm trương chênh áp giữa nhĩ và thất phải tăng lên, khiến cường độ tiếng rung tăng lên.
- U nhày nhĩ trái: khối u nhày sa vào giữa lỗ van hai lá trong thì tâm trương gây cản trở dòng máu từ nhĩ xuống thất, tạo ra tiếng rung tâm trương như trong hẹp van hai lá. Tiếng rung này thay đổi theo tư thế bệnh nhân và không có tiếng clắc mở van hai lá đi trước.
- Bloc nhĩ thất hoàn toàn: tiếng rung giữa tâm trương ngắn, xảy ra từng lúc, khi vô tình nhĩ bóp vào giai đoạn đổ đầy thất nhanh của kỳ tâm trương. Ớ giai đoạn này, áp lực thất tăng nhanh khiến van nhĩ thất đang đóng lại nhanh, đúng lúc nhĩ bóp tống máu qua van đang khép lại, tương tự như hẹp van, làm phát sinh tiếng rung.
Tiếng thổi cuối tâm trương hay tiền tâm thu
- Hẹp van hai lá: do van hai lá bị hẹp nên cuối kỳ tâm trương vẫn còn một lượng máu nhiều hơn bình thường trong nhĩ trái, nhĩ sẽ bóp mạnh để tống máu qua lỗ van bị hẹp tạo nên tiếng thổi này.
- Hở van động mạch chủ: tiếng thổi cuối tâm trương trong trường hợp này gọi là tiếng thổi Austin Flint. Ở bệnh nhân hở van động mạch chủ vừa-nhiều, thất trái sẽ đầy nhanh trước khi nhĩ trái bóp, do nhận cả máu từ nhĩ trái và động mạch chủ. Áp lực thất trái tăng nhanh sẽ làm các lá van hai lá dần khép lại, khi nhĩ trái bóp vào cuối thì tâm trương, tống một luồng máu qua van hai lá xuống thất trái, ngược chiều với các lá van đang khép lại, khiến chúng rung động và tạo thành tiếng thổi Flint.
Tiếng thổi liên tục
- Tiếng thổi liên tục bắt đầu trong thì tâm thu, liên tục sang đến một phần hoặc toàn bộ thì tâm trương. Cần phân biệt với tiếng thổi trong cả hai thì tâm thu và tâm trương (tiếng thổi toàn tâm thu và tiếng thổi toàn tâm trương): không phải tiếng thổi liên tục mà chỉ là tiếng thổi hai thì (thổi đôi). Các nguyên nhân gây thổi liên tục bao gồm: luồng thông giữa động mạch chủ và động mạch phổi, rò động tĩnh mạch, rối loạn dòng chảy trong động mạch hay tĩnh mạch.
- Còn ống động mạch: tiếng thổi liên tục đặc biệt lớn nhất ở ngay trước và sau tiếng T2, che mờ tiếng T2, giảm cường độ vào cuối tâm trương, có thể nhỏ đi, thậm chí biến mất trước tiếng T1 tiếp theo sau. Tiếng thổi thường thô ráp, hay kèm rung miu, bắt đầu nhỏ, tăng dần cường độ lên đến mức tối đa ngay trước và sau tiếng T2 sau đó giảm dần cho tới khi kết thúc.
- Tiếng thổi do thông động-tĩnh mạch (bẩm sinh hoặc mắc phải) như thông động-tĩnh mạch vành, vỡ phình xoang Valsava vào thất phải, thông động tĩnh mạch bẩm sinh xảy ra khi động mạch vành rò vào động mạch phổi hoặc các buồng tim (nhĩ phải, nhĩ trái, thất phải).
- Tuần hoàn bàng hệ chủ-phổi: gặp trong một số bệnh tim bẩm sinh có tím, điển hình là tứ chứng Fallot (các trường hợp không có lỗ van động mạch phổi). Có thể nghe tiếng thổi này ở nhiều vị trí bất kỳ trên lồng ngực tùy theo vị trí của tuần hoàn bằng hệ.
- Thổi liên tục ở tĩnh mạch. Điển hình là “tiếng thổi tĩnh mạch” (venous hum) ở cổ. Đây là loại tiếng thổi liên tục vô tội thường gặp nhất ở trẻ em hoặc thanh niên khỏe mạnh, phụ nữ mang thai, thiếu máu, cường giáp. Trong những trường hợp này, dòng máu lên cổ sẽ tăng lên, do đó dễ nghe tiếng thổi này. Tiếng thổi thô ráp, âm sắc cao cường độ lớn hơn trong thì tâm trương. Cơ chế không rõ, có thể do dòng máu chảy vào tĩnh mạch cảnh trong bị cản do mạch máu ở mỏm ngang bị biến dạng khi xoay đầu. Tiếng thổi mất đi khi đè vào tĩnh mạch cảnh hoặc làm nghiệm pháp Valsava.
Một số tiếng bất thường khác
Tiếng cọ màng tim
Tiếng cọ màng tim phát sinh khi bề mặt lá thành và lá tạng của màng ngoài tim cọ xát vào nhau. Tiếng cọ màng tim xảy ra khi có viêm màng ngoài tim cấp, với điều kiện không có hoặc có ít dịch trong khoang màng ngoài tim. Khi tràn dịch màng tim nhiều tiếng cọ sẽ nhỏ đi, thậm chí biến mất.
Tiếng của van tim cơ học
- Có thể nghe thấy tiếng tống máu liên quan đến chuyển động của van tim cơ học (van Starr-Edwards, van dạng đĩa, dạng bi, van hai cánh của St Jude) ở các bệnh nhân có tiền sử phẫu thuật thay van tim. Van dạng bi thường gây tiếng lớn nhất, do bi bị lắc qua lại giữa khung van trong thì tâm thu. Bệnh nhân thay van tim sinh học (ví dụ van Hancock-Carpentier-Edwards làm từ mô của lợn) có thể không nghe thấy tiếng này. Nếu không nghe thấy tiếng van tim nhân tạo ở những bệnh nhân có van nhân tạo, nhất là khi lại có tiếng thổi mới xuất hiện, cần nghĩ đến huyết khối gây kẹt van, hoặc các nguyên nhân khác gây rối loạn hoạt động của van.
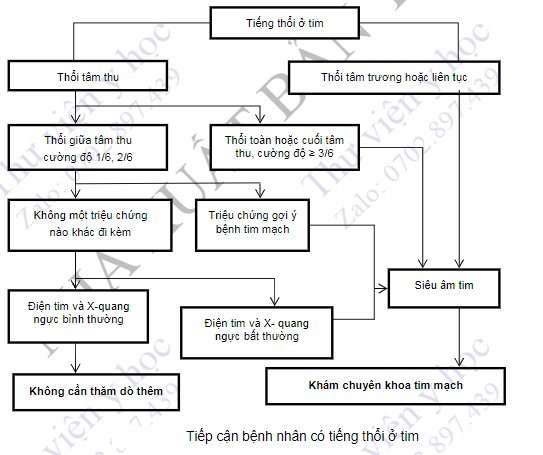
- Tiếp cận bệnh nhân có tiếng thổi ở tim.
- Đánh giá một tiếng thổi ở tim không chỉ phụ thuộc vào những gì thầy thuốc nghe thấy, mà còn phụ thuộc vào các thông tin thu được khi hỏi bệnh và khám các bộ phận khác. Mặc dù siêu âm Doppler tim có thể chẩn đoán xác định và lý giải căn nguyên của các tiếng thổi, không phải bao giờ cũng cần chỉ định làm siêu âm. Một cách tiếp cận hợp lý các bệnh nhân có tiếng thổi được trình bày trong hình sau.