Suy thận cấp (STC) đặc trưng bởi giảm nhanh độ lọc cầu thận trong vài giờ đến vài ngày. STC có thể xảy ra ở người trước đó có chức năng thận bình thường hay đã có bệnh thận mạn,, trong cả hai trường hợp việc tiếp cận chẩn đoán và điều trị như nhau. Hiện nay một số tác giả dùng thuật ngữ “tổn thương thận cấp” thay thế cho “suy thận cấp”. STC dùng để chỉ các trường hợp tổn thương thận cấp cần điều trị thay thế thận.
Suy thận cấp chiếm khoảng 5%-7% số bệnh nhân nhập viện và đến 30% bệnh nhân trong phòng chăm sóc đặc biệt. STC thường không có triệu chứng, được chẩn đoán nhờ theo dõi xét nghiệm chức năng thận ở bệnh nhân nằm viện.
Đa số STC hồi phục hoàn toàn, tuy nhiên một số trường hợp có thể tiến triển đến bệnh thận mạn tính. STC làm tăng tỉ lệ tử vong và bệnh tật ở bệnh nhân nằm viện.
SINH LÝ BỆNH
Thận có thể điều hòa lưu lượng máu đến thận và độ lọc cầu thận. Áp lực lọc cầu thận phụ thuộc chủ yếu vào lưu lượng máu đến thận. Tác dụng này được kiểm soát bởi nhiều kháng lực kết hợp của tiểu động mạch đến và đi ở cầu thận. Khi áp lực tưới máu giảm, mạch máu thận dãn để tăng lưu lượng máu. Prostaglandin đóng vai trò quan trọng nhưng bị ức chế bởi thuốc chống viêm non-steroid. Ngoài ra độ lọc cầu thận còn được duy trì bởi sự co thắt tiểu động mạch ra ở cầu thận thông qua sự phóng thích renin, angiotensin II. Các thuốc ức chế men chuyển, ức chế thụ thể ngăn chặn đáp ứng này. Khi toàn bộ các cơ chế bù trừ này suy giảm sẽ làm giảm độ lọc cầu thận. Ống thận sẽ gia tăng tái hấp thu muối nước làm nước tiểu cô đặc và Na+ niệu thấp < 20 mEq/L.
Bất kể nguyên nhân gây STC, giảm lưu lượng máu đến thận là con đường bệnh lý chung gây giảm độ lọc cầu thận. Nguyên nhân gây STC gồm ba cơ chế chính:
- STC trước thận: độ lọc cầu thận giảm do rối loạn tưới máu thận, chức năng ống thận và cầu thận bình thường.
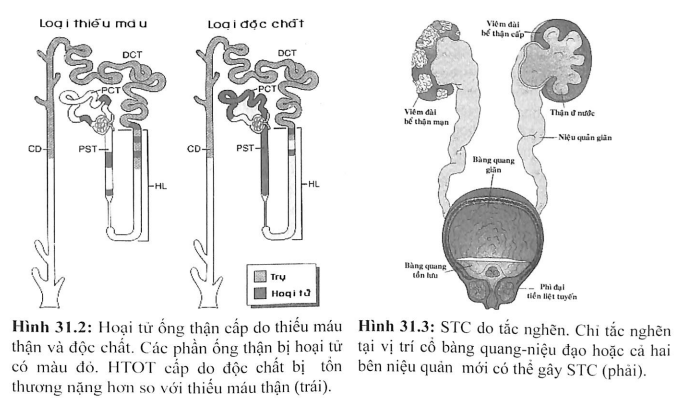
- STC tại thận: do bệnh lý của thận, ảnh hưởng chủ yếu lên cầu thận hoặc ống thận mô kẽ, kèm theo sự phóng thích các chất gây co tiểu động mạch đến cầu thận. Hoại tử ống thận cấp do thiếu máu thận kéo dài và các độc chất là nguyên nhân thường gặp nhất cùa STC tại thận.
- STC sau thận do tắc nghẽn: ban đầu gây ra sự gia tăng áp lực trong ống thận, làm giảm áp lực lọc. Sau đó sự chênh lệch áp lực lọc dược cân bằng, mức độ giảm độ lọc cầu thận sẽ tùy thuộc sự co thắt tiểu động mạch di của cầu thận.
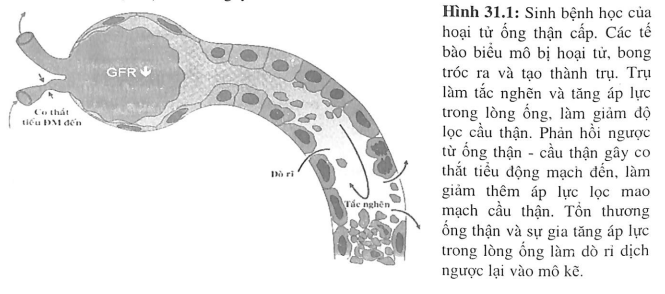
Tiến triển hoại tử ổng thận cấp điển hình gồm bốn giai đoạn là khỏi dầu, tổn thương lan rộng, duy trì và phục hồi.
- Giai đoạn khởi đầu kéo dài nhiều giờ đến nhiều ngày, độ lọc cầu thận giảm do giảm lưu lượng máu đến thận gây thiếu máu thận. Tổn thương thiếu máu nặng nhất ở ống thận gần và phần dày nhánh lên quai Henle. Các đoạn ống thận này đặc biệt nhạy cảm với tình trạng thiếu máu do tốc độ vận chuyển chất hòa tan (phụ thuộc ATP) cao và áp suất bán phần oxy thấp, ngay cả trong điêu kiện bình thường. Sự thiếu máu thận ban đầu này dẫn đến một loạt hậu quả như cạn kiệt ATP, ức chế vạn chuyển Na+, tạo ra gốc tự do không chứa ôxy, cytokine, men, kích hoạt nội mô và gây kết dính bạch cầu, kích hoạt sự đông máu, khỏi đầu quá trình chết tế bào.
- Giai đoạn tổn thương lan rộng: tổn thương thiếu mấu tiếp diễn, các ống thận bị tắc nghẽn bời các trụ (gồm tế bào biểu mô bong tróc, các mảnh hoại từ). Tổn thương tế bào ống thận làm phá vỡ chỗ nối chặt chẽ giữa các tế bào, gây ra sự dò rỉ dịch lọc, làm giảm thêm độ lọc cầu thận.
- Giai đoạn duy trì: kéo dài 1-2 tuần. Trong giai đoạn này dù đã sửa chữa huyết động học toàn thân, độ lọc cầu thận vẫn giảm, có thể do co mạch tại thận kéo dài và thiếu máu vùng tủy thận bị nặng thêm do mất điều hòa sự phóng thích các chất trung gian nội mạch từ tế bào nội mạc bị tổn thương. Ngoài ra tế bào biểu mô tổn thương gây co mạch thận kéo dài thông qua cơ chế phản hồi ngược ống thận - cầu thận.
- Giai đoạn phục hồi: tái tạo, sửa chữa các tế bào biểu mô ống thận, độ lọc cầu thận hồi phục dần trở về mức ban đầu. Giai đoạn này có thể gây tiểu nhiều do chức năng tế bào ống thận hồi phục chậm hon so vói độ lọc cầu thận.
Một bệnh nhân suy thận mạn có thể có đợt suy thận cấp do bất cứ căn nguyên nào đã nêu trên.
Sự hồi phục STC phụ thuộc vào sự khôi phục lưu lượng máu thận. Trong STC trước thận, hồi phục thể tích máu tuần hoàn khiến suy thận cải thiện nhanh chóng. Trong STC sau thận, giảm nhanh tình trạng tắc nghẽn sẽ giảm nhanh sự co mạch. STC tại thận, sự loại bỏ nhanh chất độc thận và điều trị bệnh cầu thận sẽ giảm co thắt tiểu động mạch đến.
Một khi lưu lượng máu thận được hồi phục, các nephron chức năng còn lại sẽ gia tăng độ lọc và bị phì đại.. Nếu số lượng nephron nguyên vẹn còn lại không đủ, sự phì đại cứ tiếp diễn sẽ làm mất thêm các nephron. Vòng xoắn bệnh lý xảy ra. Điều này lý giải cho suy thận tiến triển sau khi STC đã hồi phục hoàn toàn. Chính vì thế việc phát hiện sớm và điều trị tích cực nguyên nhân STC rất quan trọng.
NGUYÊN NHÂN
Với mục đích chẩn đoán và điều trị, suy thận cấp được chia thành ba nhóm nguyên nhân chính:
STC trước thận
Các bệnh lý làm giảm tưới máu thận gây suy thận nhưng không tổn thương thực thể nhu mô thận, chiếm tỉ lệ cao nhất 55%.
Giảm thể tích nội mạch
- Do mất thể tích dịch nội mạch: xuất huyết (chấn thưong, phẫu thuật, sau sanh, xuất huyết tiêu hóa...)
- Mất dịch qua đường tiêu hóa: ói, tiêu chảy, mở ruột ra da.
- Mất qua đường tiểu: tiểu nhiều do thuốc lợi tiểu, đái tháo đường, đái tháo nhạt, suy thượng thận.
- Mất nước vào khu vực thứ ba: bỏng, viêm tụy, giảm albumin nặng.
- Lượng nhập giảm: ãn uống ít, rối loạn tâm thần.
Giảm tưới máu thận do rối ĩoạn huyết động học thận
- Giảm cung lượng tim: suy tim, choáng tim (do nhồi máu cơ tim, bệnh cơ tim, bệnh van tim, bệnh lý màng ngoài tim...), thuyên tắc phổi hoặc tăng áp động mạch phổi, tuần hoàn tĩnh mạch giảm do thông khí áp lực dương.
- Dãn mạch ngoại biên toàn thân: nhiễm trùng, thuốc hạ huyết áp, choáng phản vệ, thuốc gây mê.
- Kháng lực mạch thận tăng (co mạch thận): hội chứng gan thận, tăng canxi máu, catecholamine, thuôc ức chê calcineurin, amphotericin B, thuốc cản quang, phẫu thuật, thuốc gây mê.
- Giảm phản ứng tự điều hòa ở thận: các thuốc gây co thắt tiều động mạch đến cầu thận (thuốc chống viêm non-steroid) hoặc gây dãn tiểu động mạch ra cầu thận (ức chế men chuyến, ức chế thụ thể angiotensin II).
STC tại thận
Các bệnh ảnh hưởng trực tiếp nhu mô thận chiếm tỉ lệ 40%.
Tắc mạch máu thận (hai bên hoặc một bên trong trường hợp thận độc nhất)
- Tắc động mạch thận: mảng xơ vữa, thuyên tắc, huyết khối, phình động mạch bóc tách, viêm mạch máu lớn.
- Tắc tĩnh mạch thận: chèn ép hoặc huyết khối.
- Bệnh cầu thận hoặc hệ mạch máu.
- Viêm cầu thận hoặc viêm mạch máu thận.
- Bệnh vi mạch huyết khối, tăng huyết áp ác tính, bệnh collagen (lupus đỏ, xơ cứng bì), đông máu nội mạch lan tỏa, tiền sản giật.
Hoại tử ống thận cấp
- Do thiếu máu thận: các nguyên nhân gây STC trước thận nhưng nặng và kéo dài có thể gây tổn thương thận do thiếu máu.
- Nhiễm trùng.
- Độc chất
- Ngoại sinh: chất cản quang, ức chế calcineurin, kháng sinh (aminoglycoside), hóa trị liệu (ciplastin), amphotericin B, ethylene glycol.
- Nội sinh: tiểu hemoglobin (tán huyết), tiểu myoglobin (ly giải cơ vân do chấn thương, ngộ độc rượu, động kinh, thuốc statin).
- Viêm ống thận mô kẽ
- Dị ứng: kháng sinh (beta-lactam, sulfonamide, quinolone, rifampin), kháng viêm non-steroid, lợi tiểu, các thuốc khác.
- Nhiễm trùng: viêm đài bể thận (nếu hai bên).
- Thâm nhiễm: lymphoma, ung thư máu, sarcoidosis.
- Viêm: hội chímg Sjogren, viêm màng bồ đào.
- Tắc nghẽn ống thận.
- Nội sinh: protein trong đa u tủy, acid uric.
- Ngoại sinh: tinh thể sulfonamide, thuốc acyclovir, gancyclovir, indinavir, methotrexate.
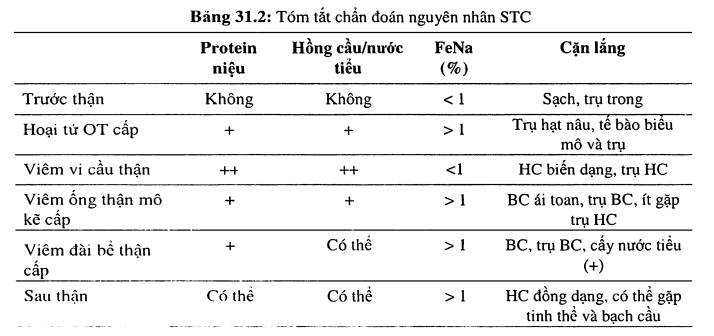
STC sau thận
Do tắc nghẽn đường tiểu hoàn toàn hay không hoàn toàn, tỉ lệ 5%.
- Cổ bàng quang: là nguyên nhân thường gặp nhất, đa số do bệnh lý tiền liệt tuyến (phì đại, ung thư, nhiễm trùng), bàng quang thần kinh (đái tháo đường, tổn thương tủy sống). Các nguyên nhân khác ít gặp như sỏi, cục máu đông, ung thư. Một số thuốc ảnh hưởng co bóp bàng quang có thể gây bí tiểu (anticholinergic).
- Niệu quản (hai bên hoặc một bên trong trường hợp thận độc nhất, thận còn lại giảm chức năng): sỏi, cục máu đông, mô hoại tử, ung thư. Chèn ép từ ngoài (xơ hóa sau phúc mạc, xạ trị, ung thư tử cung xâm lấn, phẩu thuật cột lâm niệu quản).
- Niệu đạo: viêm niệu đạo co thắt, chít hẹp niệu đạo hoặc van bẩm sinh.
Lưu ý một bệnh lý hoặc một loại thuốc có thể gây suy thận cấp bằng nhiều cơ chế khác nhau. Ví dụ đa u tủy có thể gây suy thận cấp do gây co mạch (tăng canxi máu) hoặc do lắng đọng protein trong ống thận. Thuốc kháng viêm non-steroid có thể gây suy thận cấp do phản ứng tăng mẫn cảm (viêm ông thận mô kẽ cấp) hoặc do ức chế tổng hợp protacycline gây co mạch thận (giảm máu tưới thận).
TRIỆU CHỨNG LÂM SÀNG VÀ CẬN LÂM SÀNG
Triệu chứng lâm sàng
Lượng nước tiểu
Sự thay đổi về lượng nước tiểu ít tương quan với thay đổi chức năng thận. Thường bệnh nhân tiểu ít dưới 400 ml/24 giờ nhưng 50-60% bệnh nhân không thiểu niệu. Việc xác định chính xác lượng nước tiểu 24 giờ có thể giúp chẩn đoán phân biệt một số trường hợp.
- Vô niệu (< 100 ml/ngày): thường do tắc nghẽn đường tiểu, tắc động mạch thận, hoại tử vỏ thận hai bên, viêm cầu thận tiến triển nhanh.
- Thiểu niệu (100-400 ml/ngày): các trường hợp STC trước thận, hội chứng gan thận gần như luôn luôn gây tiểu ít.
- Không thiểu niệu: gặp trong STC do viêm ống thận mô kẽ cấp, hoại tử ống thận cấp do thiếu máu thận hoặc thuốc độc thận, thuốc cản quang, ly giải cơ vân, tắc nghẽn đường tiểu không hoàn toàn.
Nói chung diễn tiến lâm sàng STC do hoại tử ống thận cấp có thể chia thành ba giai đoạn:
- Giai đoạn khởi đầu. Thời gian bắt đầu tiếp xúc yếu tố gây bệnh và giảm chức năng thận, tuy nhiên tổn thương thận có thể hồi phục trong giai đoạn này.
- Giai đoạn duy trì. Có thể kéo dài nhiều ngày đến nhiều tuần, có thể đến hai tháng. Trong giai đoạn này tổn thương thận chưa phục hồi, có thể vô niệu, thiểu niệu hoặc không thiểu niệu.
- Giai đoạn hồi phục. BUN, creatinin trở về bình thường, bắt đầu giai đoạn đa niệu, có thể gây rối loạn nước-điện giải. Chức năng thận có thể hồi phục không hoàn toàn.
Triệu chứng urê máu tăng
Tiêu hóa có ói, buồn nôn, chán ăn, liệt ruột. Thần kinh có lơ mơ, ngủ gà, rung vẫy, kích thích, hội chứng chân không yên, dấu hiệu thần kinh khu trú, động kinh. Tim mạch có viêm màng ngoài tim, suy tim chèn ép lim.
Các triệu chứng khác tùy thuộc nguyên nhân gây STC
STC trước thận
Có khát nước, chóng mặt, hạ huyết áp tư thế. Khai thác bệnh sử có mất dịch cơ thể như ói mửa, tiêu chảy, xuất huyết, tiểu nhiều... Lưu ý ở bệnh nhân lớn tuổi, rối loạn tri giác, chỉ cần không ăn uống được hoặc lượng nhập hạn chế cũng có thể gây giảm thể tích máu nặng dẫn đến STC. Khám:
- Dấu thiếu nước: mạch nhanh, huyết áp tụt, dấu véo da (+), niêm mạc khô, tĩnh mạch cổ xẹp. Rối loạn tri giác.
- Nên kiểm tra bảng theo dõi dấu hiệu sinh tồn để phát hiện những thời điểm bị tụt huyết áp, đặc biệt ở bệnh nhân hậu phẫu, nhiễm trùng, chấn thương.
- Có thể phát hiện triệu chứng bệnh gan mạn tính, suy tim, nhiễm trùng.
- Số lượng nước tiểu giảm, sụt cân.
- Đang được sử dụng các thuốc lợi tiểu, chống viêm non-steroid, ức chế men chuyển hoặc ức chế thụ thể.
STC tại thận
- Bệnh cầu thận: phù, tiểu máu, tăng huyết áp. Hỏi tiền căn viêm họng, nhiễm tiling da.
- Hoại tử ống thận cấp do thiếu máu và độc chất chiếm hơn 90% các trường hợp suy thận cấp tại thận.
- Thiếu máu thận: cũng là nhũng nguyên nhân gây STC trước thận nhưng kéo dài và nặng gây tổn thương tại thận.
- Độc chất: Tìm hiểu các loại thuốc đang được sử dụng (kháng sinh aminoglycoside, thuốc hóa trị liệu ung thư...), bất cứ thủ thuật chụp X quang nào gần đây (có thể dùng chất cản quang), ly giải cơ (động kinh, chấn thương, bất động lâu ngày), mới truyền máu...
- Bệnh ống thận mô kẽ
- Sốt, đau khớp, phát ban kèm ngứa nghĩ đến viêm ống thận mô kẽ cấp.
- Đau hông lưng giúp nghĩ đến tắc mạch thận hay căng chướng bao thận do viêm đài bể thận cấp.
- Bệnh mạch máu thận: tăng huyết áp ác tính có thể gây suy thận cấp, thường kèm tổn thương khác do tăng huyết áp như phù gai, rối loạn thần kinh, phì đại thất trái.
STC sau thận
- Tiền căn phẫu thuật phụ khoa, u ác tính vùng bụng: nghĩ đến bệnh lý tắc nghẽn, xâm lấn.
- Đau hông lưng lan xuống vùng bẹn đùi, tiểu máu: hoại tử nhú thận, sỏi thận.
- Tiểu nhiều, tiểu đêm, tiểu khó: bệnh lý tiền liệt tuyến.
Triệu chứng cận lâm sàng
- Tổng phân tích nước tiểu bằng que nhúng và soi cặn lắng là xét nghiệm luôn luôn phải thực hiện trong suy thận cấp.
- Tổng phân tích nước tiểu không thấy protein, hồng cầu, tế bào hoặc trụ gợi ý STC trước thận hoặc STC sau thận không biến chứng, ngoại trừ trường hợp bệnh nhân đã có bệnh thận mạn trước đó. Tổng phân tích nước tiểu không những giúp phân biệt STC trước thận và sau thận mà còn giúp phân biệt các nguyên nhân tại thận như bệnh cầu thận, ống thận, mô kẽ.
- Nghĩ đến tiểu Hb hay tiểu myoglobin khi que nhúng có phản ứng dương tính mạnh với máu nhưng cặn lắng nước tiểu không có hoặc rất ít hồng cầu.
- Tiểu bilirubin là một dữ kiện nghĩ đến hội chửng gan thận.
BUN và creatinin máu: Creatinin máu tăng. Khi creatinin tăng quá nhanh > 2 mg/dL/ngày gợi ý STC có tăng dị hóa đạm. BUN (8-18 mg/dL). Ure được lọc tự do ở màng đáy cầu thận, được tái hấp thu ở ống thận gần và ống góp. Trong giảm thể tích dịch hay tắc nghẽn, sẽ gia tăng tái hấp thu ure khiến BUN tăng mà creatinin không tăng, làm tỉ lệ BƯN/creatinin > 20.
Chỉ số thận: Trong STC dạng thiểu - vô niệu, phân biệt STC trước thận và hoại tử ống thận cấp rất quan trọng trong điều trị. Có nhiều thông số khác nhau giúp phân biệt hai nguyên nhân này. Cần nhớ nguyên tắc cơ bản, trong giảm tưới máu thận, nhu mô thận còn nguyên vẹn sẽ cố gắng giữ muối nước để khôi phục thể tích dịch ngoại bào cho cơ thể. Vì thế nước tiểu rất cô đặc và bài tiết rất ít natri. Tuy nhiên khi nhu mô thận bị tổn thương, ống thận mất khả năng cô đặc nước tiểu và giữ muối. Các chỉ số thận nên thực hiện trước khi bệnh nhân sử dụng lợi tiểu, vì lợi tiểu làm tăng thải natri nên kết quả FENa sẽ > 1% dù bệnh nhân STC trước thận. Trong trường hợp này nên dựa vào FEun để phân biệt suy thận cấp trước và tại thận, do ure chủ yếu được hấp thu tại ống thận gần, sẽ ít bị ảnh hưởng dưới tác dụng của lợi tiểu quai. Ngược lại, có một số trường họp ngoại lệ FENa <1 nhưng vẫn là STC tại thận do kèm nồng độ Na niệu giảm như viêm cầu thận cấp, STC do thuốc cản quang, ly giải cơ vân và tán huyết (tiểu myoglobin và hemoglobin), cần nhớ FENa không có ích lợi trong đánh giá STC dạng không thiếu niệu. Chỉ sử dụng chỉ số này trong STC dạng thiểu - vô niệu.
- Công thức máu: giảm bạch cầu, giảm tiểu cầu gợi ý lupus đỏ. Thiếu máu nặng gợi ý đa u tủy. Eosin tăng gợi ý viêm ống thận mô kè do tăng mẫn cảm, viêm nút quanh động mạch.
- Creatine phosphokinase (CPK): tăng trong ly giãi cơ vân, nhồi máu cơ tim.
- Men gan tăng: hội chứng gan thận, suy gan tiến triển.
- Rối loạn điện giải: giảm canxi vừa phải, nếu giảm nhiều gợi ý đến suy thận mạn. Tăng K+ máu thường gặp.
- Hình ảnh học. Các xét nghiệm hình ảnh học rất có giá trị trong chẩn đoán suy thận cấp sau thận.
- Siêu âm hệ niệu: là xét nghiệm đầu tiên cần thực hiện, để loại trừ tắc nghẽn đường tiểu. Tuy nhiên cần lưu ý các trường hợp niệu quản bị chèn ép (xơ hóa sau phúc mạc), ung thư xâm lấn hoặc thiếu thể tích dịch trầm trọng có thể không gây dãn niệu quản. Ngoài ra siêu âm còn cung cấp các thông tin có giá trị khác như kích thước thận, ranh giới vỏ tủy, độ cản âm. Siêu âm Doppler màu đánh giá tưới máu thận và bệnh lý mạch máu lớn gây suy thận.
- Chụp hệ niệu cản quang (UIV): xác định được vị trí tắc nghẽn nhưng ít thực hiện vì phải dùng thuốc cản quang. Chụp đài bể thận ngược chiêu cho hình ảnh chính xác hơn nhưng dễ gây nhiễm trùng.
- CT scan: rất có lợi để đánh giá tắc nghẽn do sỏi thận. Chụp cộng hưởng từ (MRI) có lợi vì không dùng thuốc cản quang nhưng đắt tiền.
- Chụp cộng hưởng từ mạch máu (MRA) giúp đánh giá BN nghi ngờ tác mạch thận. Chụp động mạch cản quang vẫn là tiêu chuẩn vàng để xác định chẩn đoán tắc mạch thận và điều trị.
- X-quang ngực: tìm dấu hiệu dư nước, suy tim, tràn dịch màng tim, các hội chứng phổi-thận (Goodpasture, u hạt Wegener, thuyên tắc phôi...).
- Sinh thiết thận: thường chỉ định trong các trường hợp suy thận cấp tại thận nguyên nhân chưa rõ ràng, đặc biệt khi nghi ngờ viêm cầu thận cấp, viêm mạch, viêm thận mô kẽ cấp do dị ứng vì các trường họp này sẽ đáp ứng với các điêu trị chuyên biệt. Không có chỉ định sinh thiết thận khi bệnh nhân đã được chẩn đoán rõ suy thận cấp trước thận hoặc hoại tử ống thận cấp do thiếu máu, độc chất.
- Điện tâm đồ: tìm dấu hiệu tăng K+ máu, thiêu máu cơ tim, nhồi máu cơ tim, loạn nhịp.
- Các xét nghiệm huyết thanh học để chẩn đoán bệnh cầu thận.
TIẾP CẬN CHẨN ĐOÁN SUY THẬN CẤP
Chẩn đoán STC gồm chẩn đoán xác định, chẩn đoán nguyên nhân và chẩn đoán biến chứng.
Xác định STC hay mạn tính
Việc chẩn đoán phân biệt cấp mạn đôi khi khó khăn. Các triệu chứng buồn nôn, ói, mệt mỏi, tăng phosphate máu, tăng kali máu có thể gặp trong cả hai trường hợp.
Tiêu chuẩn chẩn đoán STC hiện nay chưa thống nhất. Đa số nghiên cứu sử dụng tiêu chuẩn trong vòng 48 giờ, creatinin máu tăng > 0,3 mg/dL, creatinin máu tăng > 50% so với giá trị ban đầu hoặc thiểu niệu < 0,5 ml/kg/giờ trong hơn 6 giờ. Tiêu chuẩn khác là creatimn tăng ít nhất 0,5 mg/dL (44,2 pmol/L) hoặc độ lọc cầu thận giám 50% so với giá trị ban đầu trong vài giờ đến vài ngày. ADQI (Acute Dialysis Quality Intiative) 2004 đề nghị tiêu chuẩn RIFLE trong chẩn đoán STC như sau (tham khảo thêm):
- Nguy cơ (Risk): creatinin máu tăng 1,5 lần hoặc nước tiểu < 0,5 ml/kg/giờ trong 6 giờ.
- Tổn thương (Injury); crcatinin máu táng gấp hai lần hoặc nước tiều < 0,5 ml/kg/giờ trong 12 giờ.
- Suy thận (Failure): creatinin máu tăng ba lần hoặc creatinin > 355 pmol/L hoặc nước tiểu < 0,3 ml/kg/giơ trong 24 giờ.
- Mất chức năng thận (Loss): STC kéo dài hoặc mất hoàn toàn chức năng thận trong hơn 4 tuần.
- Bệnh thận giai đoạn cuối (End stage renal disease): mất hoàn toàn chức năng thận trong hơn 3 tháng.
Ngoài ra cần lưu ý các trường họp creatinin máu tăng nhưng không phải suy thận, do một số thuốc ảnh hưởng sự bài tiết crcatinin ở ống thận như cephalosporin, bactiim. BUN tăng có thể do các nguyên nhân khác như dị hóa đạm, dùng corticoid, xuất huyết tiêu hóa. Ngược lại, creatinin máu có thể bình thường nhưng độ lọc cầu thận có thể đã giảm nặng trong trường họp bệnh nhân gầy, suy kiệt, teo cơ, cụt chi, lớn tuổi. Có thể dựa vào các yếu tố sau đề nghĩ đến cấp tính:
- Bệnh nhân không thiếu máu hoặc chỉ thiếu máu nhẹ. Với độ lọc cầu thận < 30 ml/ph ở bệnh nhân suy thận mạn, thiếu máu đẳng sắc đẳng bào rất thường gặp. Vì thế ở độ lọc cầu thận < 30 ml/ph mà bệnh nhân không bị thiếu máu phải nghĩ đến STC. Tuy nhiên nếu nguyên nhân STC do tán huyết, xuất huyết, hội chứng tán huyết ure huyết cao, ban xuất huyết giảm tiểu cầu huyết khối... thì bệnh nhân có thể bị thiếu máu.
- Tổng phân tích nước tiểu: không đạm, không tế bào, không trụ, gợi y STC trước thận.
- Ion đồ máu: ít khi hạ canxi máu nặng, nếu có nôn nghĩ đến suy thận mạn.
- Siêu âm: kích thước thận to, phù nề, chủ mô thận phân biệt rõ vỏ tủy
- Tiền căn: không có bệnh thận trước đó. Nếu có bệnh thận trước đó đây là STC trên nền mạn tính.
- Diễn tiến điều trị. Sau khi điều trị, xét nghiệm chức năng thận trở về bình thường thì là STC.
Xác định nguyên nhân gây STC
Rất quan trọng vì quyết định biện pháp điều trị. Sau khi khai thác bệnh sử và khám lâm sàng, nên đặt ra các câu hỏi sau:
- Bệnh nhân có bị giảm thể tích dịch?
- Bệnh nhân có bị tắc nghẽn đường tiểu?
- Bệnh nhân có dùng thuốc độc thận?
- Bệnh nhân có bệnh nhu mô thận?
Phát hiện các biến chứng STC
Phát hiện các biến chứng STC để phòng ngừa và xử trí biến chứng. Các biến chứng gồm:
Rối loạn nước điện giải
- Tăng thể tích dịch ngoại bào: là biến chứng không thể tránh được do giảm bài tiết muối nước ở bệnh nhân thiểu niệu hoặc vô niệu. Biểu hiện tăng cân, ran hai đáy phổi, tĩnh mạch cổ nổi, báng bụng, tràn dịch màng phổi, phù, tăng cân. Tăng thể tích máu khiến việc sử dụng các loại thuốc truyền tĩnh mạch như kháng sinh, natri bicarbonate, dung dịch nuôi ăn để điều trị bệnh nhân bị hạn chế.
- Giảm natri máu. Dùng nhiều nước tự do, các dung dịch natri nhược trương, đường đẳng trương có thể gây giảm natri máu, giảm áp lực thẩm thấu có thể gây động kinh.
- Tăng kali máu là biến chứng rất thường gặp. Tăng kali máu có thể nghiêm trọng ở các bệnh nhân kèm theo toan máu chuyển hóa, ly giải cơ vân, tán huyêt, hội chứng ly giải bướu sau hóa trị liệu ung thư. Tăng kali máu nhẹ dưới 6 mEq/L thường không có triệu chứng. Mức độ nặng hơn có thể gây rối loạn thẩn kinh cơ như dị cảm, liệt mềm, giảm phàn xạ, yếu cơ, suy hô hấp.
- Hạ kali máu ít gặp trong STC nhưng có thể gặp trong hoại tử ống thận cấp không thiểu niệu do aminoglycoside, amphotericine B, ciplastin.
- Tăng phosphate máu nhẹ (5-10 mg/dL) thường gặp, có thể tăng nặng (10-20 mg/dL) trong trường hợp dị hóa nặng, ly giải cơ vân, tán huyết, thiếu máu mô, hội chứng ly giải bướu.
- Hạ canxi máu nặng ít gặp, do giảm 1,25 dihydroxyvitamin D, lắng đọng canxi trong mô tổn thương. Hạ canxi máu thường không gây triệu chứng nhưng có thể bị tê môi, vọp bẻ, động kinh, rối loạn tri giác, khoảng QT kéo dài, sóng T thay đổi không đặc hiệu. Nếu hạ canxi máu nặng gợi ý STC do ly giải cơ vân, dùng nhiều bicarbonate, viêm tụy cấp hoặc suy thận mạn.
Tóm lại, ly giải cơ vân, hội chứng ly giải bướu, viêm tụy cấp thường gây hạ canxi, tăng phosphate, tăng acid uric do các tế bào tổn thương phóng thích nhiều phosphate, phosphate kết hợp với canxi gây hạ canxi máu.
Toan chuyển hóa với khoảng trống anion tăng
Toan hóa máu hay gặp, nặng thêm khi kèm theo nhiễm ceton acid do đái tháo đường hay nhịn đói, tăng acid lactic do giảm tưới máu mô, bệnh gan, nhiễm trùng. Ngược lại kiềm chuyển hóa ít xảy ra, thường là biến chứng của điều trị toan hóa máu bằng bicarbonate hoặc mất dịch dạ dày (ói, hút dịch dạ dày).
Biến chứng tim mạch
Sự co bóp cơ tim, tính kích thích cơ tim bị rối loạn do tăng thể tích, toan hóa máu, tăng kali và các biến chứng về chuyển hóa khác. Bệnh nhân dễ bị biến chứng loạn nhịp, nhồi máu cơ tim, thuyên tắc phổi. Bệnh nhân có thế bị suy tim, phù phối cấp gây tử vong. Biến chứng khác gồm viêm màng ngoài tim, tràn dịch màng tim, chèn ép tim.
Thiếu máu
Thường do nhiều yếu tố gồm giảm sản xuất erythropoietin, tán huyết, xuất huyết, pha loãng máu. Có thể kéo dài thời gian chảy máu. Thiếu máu nặng có thể gặp trong tán huyết, đa u tủy, bệnh vi mạch huyết khối.
Tăng acid uric máu
Acid uric được lọc qua cầu thận và tiết bởi ống thận gần. Trong STC, tăng acid uric thường nhẹ không triệu chứng (12-15 mg/dl). Nếu tăng nhiều hơn gợi ý sản xuất quá nhiều acid uric và nên nghĩ đến chẩn đoán bệnh thận do urat.
Nhiễm trùng
Là một biến chứng thường gặp và nặng, chiếm tỉ lệ 50%-90%, đến 75% gây tử vong. Người ta chưa rõ do đáp ứng miễn dịch của cơ thể suy giảm hay biến chứng của tiêm truyền, thở máy, đặt thông tiểu... Vị trí thường gặp nhất là phổi, đường tiêu. Đây là một nguyên nhân hàng đầu gây tử vong ở bệnh nhân suy thận cấp.
Xuất huyết tiêu hóa
Thường nhẹ, thường gặp 10%-30% do loét dạ dày - ruột non.
Suy dinh dường
Đa số bệnh nhân bị dị hóa đạm. Suy dinh dưỡng có thể do không ăn được, chán ăn, bản chất bệnh lý gây dị hóa (nhiễm trùng, ly giải cơ, chấn thương), mất chất dinh dưỡng qua ống dẫn lưu hoặc dịch lọc, tăng phá hủy, giảm tống hợp protein ở cơ, tăng tân tạo đường ở gan, cung cấp dinh dưỡng không đủ.
MỘT SỐ DẠNG LÂM SÀNG SUY THẬN CẤP THƯỜNG GẶP
STC do chất cản quang
STC do thuốc cản quang xảy ra 24-48 giờ dùng thuốc, cao nhất 3-5 ngày, hồi phục trong vòng 5-7 ngày. Cơ chế do tăng chất co mạch tại chỗ, giảm sản xuất chất dãn mạch nitric oxid, độc trực tiếp lên tế bào ống thận. Thường xảy ra ở người có bệnh thận trước đó, đái tháo đường, suy tim, đa u tủy, giảm thể tích máu. Liều lượng và loại thuốc cản quang có ảnh hưởng tổn thương thận. Lâm sàng thường không thiểu niệu.
STC do kháng sinh aminoglycoside
Aminoglycoside tích tụ trong tế bào biểu mô ống thận, gây tổn thương tế bào và stress oxid hóa, vì thế thường xảy ra muộn sau 5-7 ngày sử dụng thuốc. Lớn tuổi, bệnh thận trước đó, thiếu nước, dùng nhiều thuốc độc thận khác, liều cao làm tăng nguy cơ STC. Tất cả các nhóm thuốc aminoglycoside đều độc thận với mức độ độc tính khác nhau.
Ly giải cơ vân
Myoglobin làm tăng stress oxid hóa trong thận, tổn thương tế bào biểu mô ống thận gần, tạo trụ trong ống thận, ức chế hoạt tính sinh học của nitric oxid gây co mạch và làm thiếu máu thận. Giảm thể tích máu hoặc toan hóa máu thúc đẩy sự thành lập các trụ trong ống thận. Nguyên nhân do chấn thương nặng, bất động (hôn mê rượu, động kinh, đột quị), phẫu thuật, gắng sức quá mức, do thuốc statin. Lâm sàng có đau cơ, nước tiêu sậm màu. Cận lâm sàng có tăng kali, tăng phosphate, giảm canxi, creatinin kinase tăng cao > 5000 IU/L, thường > 25000 ƯI/L. Xét nghiệm que nhúng dương tính với máu nhưng cặn lắng không có hồng cầu, FENa < 1%.
Hội chứng gan thận
Hội chứng gan thận chiếm 10% ở bệnh nhân xơ gan cổ trướng. Do co mạch thận, giảm kháng lực mạch máu ngoại biên toàn thân, giảm thể tích máu lưu thông hiệu quả dù thể tích ngoại bào toàn bộ gia tăng. Thoạt đầu giảm tưới máu thận được bù trừ bằng các chất dãn mạch thận tại chỗ nhưng sau đó gây giảm tưới máu thận tiến triển. Có hai loại:
- Loại 1: suy thận xuất hiện nhanh, creatinin máu tăng gấp đôi > 2,5 mg/dl hoặc giảm độ lọc cầu thận 50% < 20 ml/ph trong hai tuần. Bệnh cảnh lâm sàng nổi bật với tiểu ít, bệnh cảnh não, tăng bilirubin máu nặng, tử vong trong vòng 1 tháng
- Loại II: tiến triển thầm lặng hơn, giảm độ lọc cầu thận từ từ với creatinin >1,5 mg/dL. Thời gian sống còn tốt hơn.
Chẩn đoán hội chứng gan thận là một chẩn đoán loại trừ. Cần lưu ý độ lọc cầu thận có thể đã giảm nặng nhưng BUN, creatinin máu chỉ tăng ít (do gan giảm tổng hợp urê, bệnh nhân gầy suy kiệt) khiến dễ gây lầm lẫn. Tiêu chuẩn chẩn đoán:
- Xơ gan cổ trướng.
- Creatinin máu >1,5 mg/dL (132 pmol/L).Cặn lắng nước tiểu sạch, FENa < 1%.
- Không có nguyên nhân khác gây suy thận (ví dụ tiểu đạm > 500 mg/dL, tiểu máu > 50 hồng Cầu/QT 40, siêu âm thận không bất thường).
- Bệnh nhân hiện không bị mất nước, không bị choáng, không dùng thuốc độc thận.
- Không cải thiện chức năng thận ít nhất 4-5 ngày sau khi ngưng lợi tiểu và truyền tĩnh mạch 40 g albumin.
Tử vong gần như chắc chắn nếu là hội chứng gan thận thực sự. Nguyên nhân do suy gan, nhiễm trùng, xuất huyết, suy tuần hoàn.
STC sau phẫu thuật tim mạch
Những bệnh nhân phẫu thuật tim mạch dễ bị STC hậu phẫu do thường kèm theo xơ hóa thận do tăng huyết áp, bệnh thận đái tháo đường và hoặc thiếu máu thận tiềm ẩn, xơ vữa huyết khối, chất cản quang sử dụng trong chụp mạch vành, sử dụng lợi tiểu và các thuốc giảm hậu tải, đặc biệt ở bệnh nhân lớn tuổi khả năng tự điều hòa lưu lượng máu tại thận bị suy giảm. Nguy cơ độc lập STC sau phẫu thuật tim mạch là lớn tuổi, độ thanh lọc creatinin máu dưới 60 ml/phút, bệnh mạch máu ngoại biên, tim to, phân suất tống máu thất trái dưới 35%, phẫu thuật cấp cứu, thời gian phẫu thuật hơn 100 phút, đặt bóng nội động mạch chủ, các thủ thuật tái tưới máu và van tim kết hợp.
STC ở bệnh nhân ung thư
Nguyên nhân thường do STC trước thận do ói, dùng thuốc giảm đau NSAID hoặc tại thận do hóa trị liệu bằng những thuốc độc thận và hội chứng ly giải bướu. Các nguyên nhân khác ít gặp hơn như tăng canxi máu trong bệnh lý ác tính, hội chứng tán huyết -urê huyết tăng, bướu xâm lấn hệ thống góp hay mạch máu thận, xạ trị. Ung thư máu thường kèm STC do hội chứng ly giải bướu và bệnh thận do urate.
KẾT LUẬN
STC trước thận là nguyên nhân thường gặp nhất. Chẩn đoán chủ yếu dựa vào khai thác bệnh sử, khám lâm sàng và biết phân tích kết quả tổng phân tích nước tiểu, cặn lắng nước tiểu. Ghi nhớ kỹ các loại thuốc có thể gây STC như thuốc giảm đau, kháng sinh, thảo dược, các thuốc độc thận. Phải luôn luôn loại trừ nguyên nhân tắc nghẽn trong mọi trường hợp STC.
TÀI LIỆU THAM KHẢO
- Hugh Redmond Brady, Michael R. Clarkson & Wilfred Lieberthal. Acute renal failure. The kidney Ed11h, 2004, pp 1249-1258
- Christopher Kwoh& Daniel w Coyne. Renal disease. The Washington manual of medicine therapeutic, 32sd ed Lippincott Williams & Wilkins, 2007, pp 317-322
- Brenner. Harrison’ principles of internal medicine. Acute renal failure 17th ed. Me Grew Hill, 2008.
- Robert Schrier. Manual of nephrology. Acute renal failure 7thed Lippincott Williams & Wilkins, 2008.
- Julie Raggio and Jason G. Ưmans. Acute renal failure. Handbook of Neprology & Hypertension, ed5lh. Lippincott Williams & Wilkins, 2004, pp 256-266.